ГЛАВА 79. ХИРУРГИЯ ЯЗВЕННОЙ БОЛЕЗНИ
1. Каковы классические
показания для оперативного лечения хронической язвы желудка или двенадцатиперстной
кишки?
Оперативное лечение хронической
язвы желудка или двенадцатиперстной кишки выполняется при развитии осложнений.
Наиболее часто встречающиеся осложнения язвенной болезни — отсутствие эффекта
от консервативной терапии, кровотечение, перфорация и развитие стеноза.
2. Какие основные цели
преследуются при выполнении операции по поводу язвенной болезни?
1. Устранить патологию, которая
вызывает развитие язвы.
2. Устранить осложнения
язвенной болезни (например, перфорацию, стеноз и т. д.).
3. Выбрать метод лечения
с наименьшим числом побочных эффектов.
3. Какова роль Helicobacterpylori
в
патогенезе хронической язвы желудка и двенадцатиперстной кишки?
В настоящее время считается,
что существует связь между H. pylori и образованием язвы желудка
и двенадцатиперстной кишки. H. pylori были обнаружены в слизистой
оболочке антрального отдела желудка у большинства пациентов с хронической
язвой двенадцатиперстной кишки. Однако H. pylori выявлены также
и у 20 % здоровых добровольцев, у которых не было никаких симптомов заболевания.
Это подтверждает гипотезу о том, что патогенез язвенной болезни, вероятнее
всего, является многофакторным. Однако если у пациентов с обострением язвы
двенадцатиперстной кишки или с язвой двенадцатиперстной кишки в анамнезе
выявляются H. pylori, в комплексное лечение язвенной болезни необходимо
добавлять антибактериальную терапию.
4. Назовите три операции,
которые чаще всего используются для лечения язвенной болезни.
1. Стволовая ваготомия и
дренирующая желудок операция.
2. Стволовая ваготомия и
антрумэктомия.
3. Проксимальная желудочная
ваготомия (в России называется "селективная прок-симальная ваготомия",—
прим.
ред.).
5. Почему после стволовой
ваготомии всегда необходимо выполнять дренирующую желудок операцию?
Стволовая ваготомия представляет
собой пересечение обоих стволов блуждающих нервов на уровне пищеводного
отверстия диафрагмы. При этом наступает денервация слизистой оболочки дна
и тела желудка, где осуществляется выработка соляной кислоты, а также денервация
и других внутренних органов, которые иннервируются блуждающими нервами.
Однако стволовая ваготомия в значительной степени также нарушает эвакуацию
желудочного содержимого. Поэтому для того, чтобы устранить запиратель-ную
функцию пилорического сфинктера, обычно выполняется пилоропластика.
6. Каково отличие резекции
желудка по Бильрот-I от резекции по Бильрот-II?
При резекции желудка по Бильрот-I
восстановление
непрерывности желудочно-кишечного тракта осуществляется путем наложения
прямого гастродуоденоанастомо-за (двенадцатиперстная кишка анастомозируется
с культей желудка по типу "конец-в-конец"). Эта операция считается более
физиологичной, чем резекция желудка по Бильрот-П.
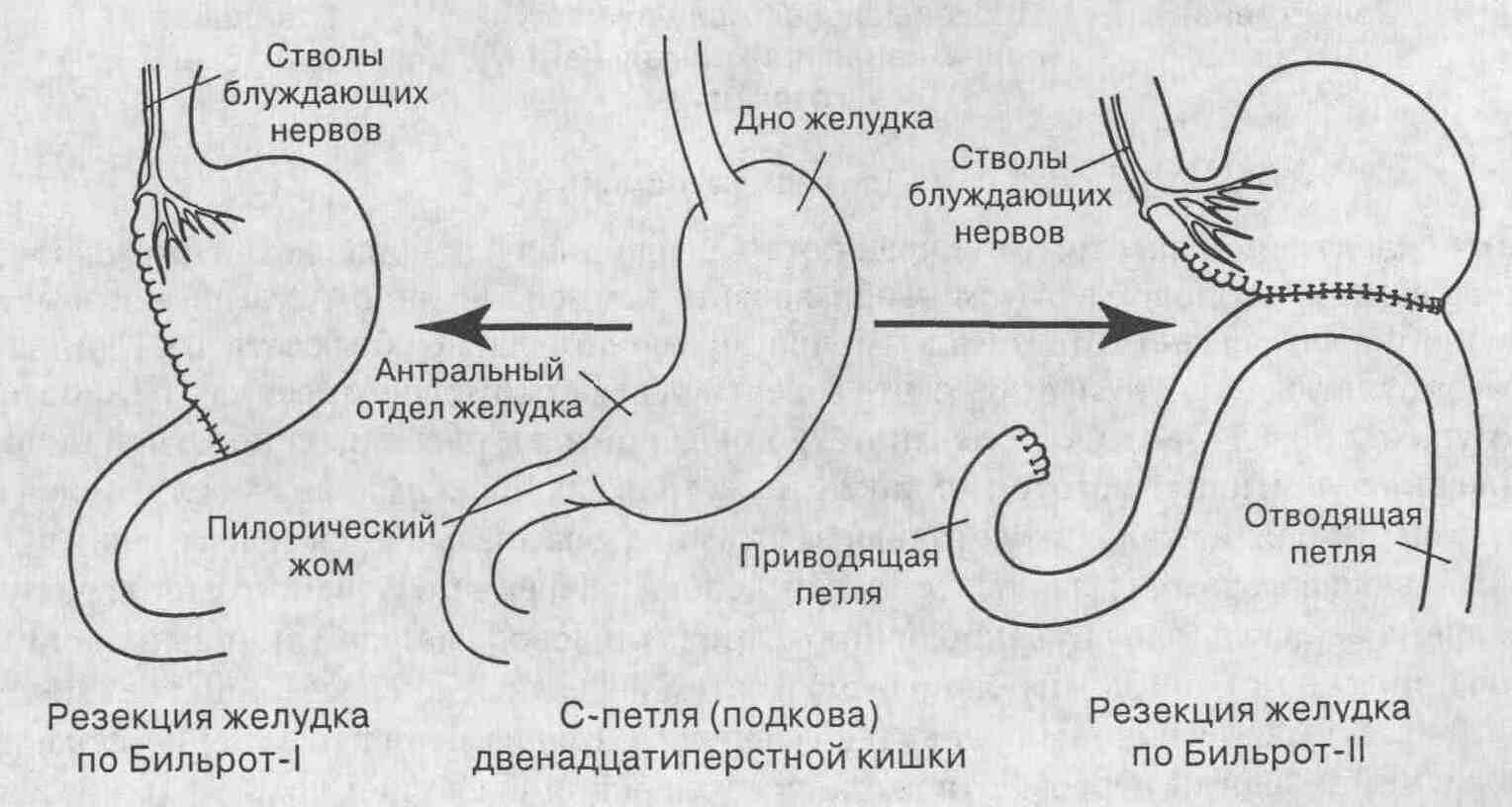
Резекция желудка по Бильрот-П
заканчивается
наложением анастомоза между культей желудка и петлей тощей кишки (по типу
"бок-в-бок", чаще с задней стенкой культи желудка). Возможным осложнением,
специфическим для резекции желудка по Бильрот-П, является развитие синдрома
приводящей петли.
7. Кто такой Бильрот?
Христиан Альберт Теодор Бильрот (Christian
Albert Theodor Billroth, 1829-1894 ) был выдающимся европейским хирургом-новатором.
Рожденный в Германии и получивший образование в Берлинском университете,
он был первым хирургом, который выполнил обширные операции на глотке, гортани
и желудке. Бильрот публиковал честные результаты своих операций, как хорошие,
так и плохие, призывая других хирургов делать то же самое.
8. Что такое стволовая ваготомия, селективная
ваготомия и высокоселективная ваготомия?
Стволовая ваготомия представляет
собой полное пересечение переднего и заднего стволов блуждающих нервов
на уровне пищеводного отверстия диафрагмы (см. рисунок).
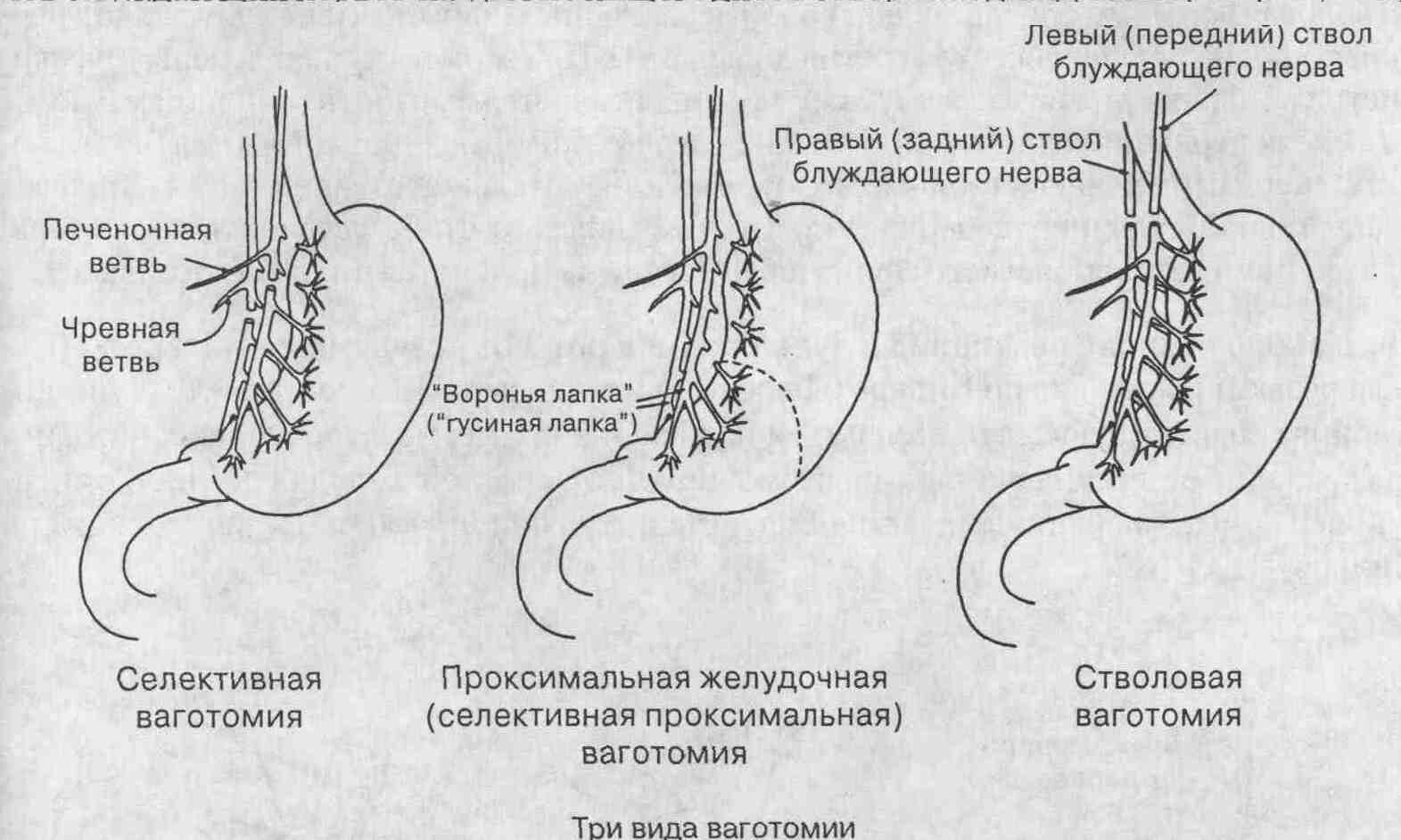
При селективной ваготомии
сохраняются
печеночная и чревная ветви блуждающих нервов (при стволовой ваготомии образование
камней в желчном пузыре и возникновение диареи связано с отсутствием функций
именно этих нервных ветвей). Клинические результаты свидетельствуют, что
селективная ваготомия не имеет каких-либо преимуществ перед стволовой в
лечении хронической язвы двенадцатиперстной кишки. Высокоселективная
ваготомия, также известная как проксимальная желудочная ваготомия или
париетально-клеточная ваготомия (у нас называется селективная проксимальная
ваготомия), заключается в выделении переднего и заднего стволов блуждающих
нервов вдоль внутрибрюшного отдела пищевода и малой кривизны желудка (на
протяжении приблизительно 6 см) и затем перевязке и пересечении всех мелких
веточек по малой кривизне желудка (спереди и сзади). При этом не пересекаются
передний и задний нервы Латарже. Такая операция позволяет сохранить иннервацию
антрального отдела желудка и пилорического жома, в результате чего сохраняются
их функции и, следовательно, нормальное опорожнение желудка.
9. Сравните физиологические последствия
стволовой и проксимальной желудочной (селективной проксимальной) ваготомии.

10. Что подразумевается под отсутствием
эффекта от консервативного лечения? Какое вмешательство при этом считается
операцией выбора?
Об отсутствии эффекта от консервативного
лечения можно говорить в тех случаях, когда при проведении максимально
интенсивной медикаментозной терапии дефект слизистой оболочки не заживает.
К специфическим критериям таких резистентных к консервативному лечению
язв относятся:
1) наличие язвы более 3 мес, несмотря
на проводимое лечение;
2) возникновение рецидива язвы в течение
года, несмотря на поддерживающую терапию;
3) наличие длительных периодов обострения
и коротких или отсутствующих периодов ремиссии.
Эти три критерия являются показаниями
к хирургическому лечению пациентов с хронической язвой двенадцатиперстной
кишки. Но какой операции следует отдавать предпочтение? Большинство хирургов
считают, что проксимальная желудочная ваготомия имеет самую низкую частоту
операционной летальности (0,5 %), самую низкую частоту возникновения послеоперационных
осложнений (менее 5 %) и вполне допустимый риск развития рецидива язвы
(5-10 %).
11. Появление блокаторов Н2-рецепторов
гистамина не привело к снижению частоты развития кровотечений из хронических
язв желудка и двенадцатиперстной кишки. Когда показано оперативное лечение
при применении этих проти-воязвенных препаратов?
Эндоскопия верхних отделов желудочно-кишечного
тракта является не только эффективным диагностическим методом, но также
нередко позволяет проводить гемостатическую терапию при возникновении кровотечения
из хронических язв двенадцатиперстной кишки. Однако приблизительно в 70
% случаев кровотечение из язв двенадцатиперстной кишки останавливается
самостоятельно (иногда временно) без какого-либо вмешательства. Показаниями
к оперативному лечению кровоточащих хронических язв двенадцатиперстной
кишки являются:
1) массивное кровотечение, которое привело
к развитию геморрагического шока или значительным нарушениям со стороны
сердечно-сосудистой системы (после стабилизации показателей гемодинамики);
2) продолжающееся кровотечение, требующее
множественных переливаний крови;
3) рецидив кровотечения на фоне консервативной
терапии или после эндоскопического гемостаза.
12. Какой операции следует отдавать
предпочтение у пациентов с кровоточащими язвами двенадцатиперстной кишки?
При выполнении операции на фоне продолжающегося
кровотечения следует осуществлять дуоденотомию и прошивание кровоточащего
сосуда, после чего необходимо выполнить какую-либо операцию, направленную
на снижение кислой желудочной секреции. Это либо двухсторонняя стволовая
поддиафрагмальная ваготомия с пилоропластикой (наиболее предпочтительный
вариант), либо стволовая ваготомия с антрумэкто-мией (менее желательно,
поскольку эта операция сопровождается более высокими сроками лечения, более
высокой летальностью и более частым развитием осложнений, например несостоятельностью
швов желудочно-кишечного анастомоза, несостоятельностью швов культи двенадцатиперстной
кишки, повреждением поджелудочной железы).
13. Курящий мужчина в
возрасте 43 лет предъявляет жалобы на внезапно возникшую интенсивную боль
в эпигастральной области. При объективном обследовании выявлено повышение
температуры тела до 100,8 °F (38,2 °С), тахикардия и напряжение мышц передней
брюшной стенки. При обзорной рентгенографии живота в положении стоя в поддиафрагмальном
пространстве выявлен свободный газ. После непродолжительной интенсивной
инфузионной терапии и стабилизации состояния пациента ему необходимо выполнить
лапаротомию и ушивание перфоративной язвы. Какую при этом необходимо произвести
противоязвенную операцию?
Приблизительно у 2/3
всех пациентов, поступающих в больницу с клинической картиной перфоративной
язвы, имеются симптомы хронической язвы, а следовательно, высок риск развития
рецидива заболевания. Таким пациентам необходима радикальная противоязвенная
операция. Для принятия решения о выполнении противоязвенной операции надо
учитывать следующие факторы.
1. Наличие анамнестических
или морфологических признаков хронической язвы (например, Рубцовых изменений
в стенке двенадцатиперстной кишки).
2. Отсутствие у пациента
до операции шока.
3. Отсутствие крайне тяжелых,
угрожающих жизни осложнений.
4. Время от возникновения
перфорации менее 48 ч.
Если указанные выше критерии
отсутствуют, то в таких случаях самым надежным и безопасным методом является
закрытие перфорационного отверстия прядью большого сальника.
В нашем случае возможные
варианты включают: 1) стволовую ваготомию и пилоропластику; 2) проксимальную
желудочную ваготомию и ушивание перфорационного отверстия; 3) стволовую
ваготомию и антрумэктомию.
14. Какова роль эндоскопии
у пациентов со стенозом выходного отдела желудка?
Стеноз выходного отдела желудка
является осложнением язвенной болезни, характеризующимся воспалительными
и Рубцовыми изменениями в области привратника, которые нарушают адекватное
опорожнение желудка. Для подтверждения язвенного стеноза и исключения опухоли
выходного отдела желудка выполняется эндоскопия верхних отделов желудочно-кишечного
тракта. При выполнении исследования можно предпринять попытку эндоскопической
гидростатической баллонной дилатации стеноза привратника. Иногда эта процедура
приводит к временному улучшению, и обычно требуется оперативное вмешательство.
15. Какая из операций
является методом выбора при наличии стеноза выходного отдела желудка?
Целью оперативного вмешательства
при стенозе выходного отдела желудка является устранение стеноза и выполнение
противоязвенной операции.
1. Стволовая ваготомия и
антрумэктомия (при выполнении антрумэктомии могут возникнуть серьезные
технические сложности вследствие значительного рубцового изменения тканей).
2. Стволовая ваготомия и
дренирующая желудок операция (либо пилоропластика, либо гастроэнтероанастомоз).
3. Проксимальная желудочная
ваготомия с пилоропластикой или задней гастроэн-теростомией (эта операция
поддерживается не всеми хирургами).
16. Каковы непосредственные
и отдаленные осложнения после оперативного лечения хронической язвы двенадцатиперстной
кишки?
Осложнения, развивающиеся после
операций по поводу язвенной болезни
|
|
|
|
|
|
|
|
СТВОЛОВАЯ
ВАГОТОМИЯ И ДРЕНИРУЮЩАЯ ЖЕЛУДОК ОПЕРАЦИЯ, %
|
СТВОЛОВАЯ
ВАГОТОМИЯ И АНТРУМЭКТОМИЯ, %
|
ПРОКСИМАЛЬНАЯ
ЖЕЛУДОЧНАЯ ВАГОТОМИЯ, %
|
|
|
Летальность
|
0,5-1
|
1-2
|
0,5
|
|
|
Демпинг-синдром
|
|
|
|
|
|
легкой степени
|
10
|
10-15
|
Менее 5
|
|
|
инвалидизирующий
|
1
|
1-2
|
0
|
|
|
Диарея
|
|
|
|
|
|
легкой степени
|
25
|
20
|
Менее 5
|
|
|
инвалидизирующая
|
2
|
1-2
|
0
|
|
|
|
|
|
|
|
17. Какова частота рецидива
язвы после этих операций?
Стволовая ваготомия и дренирующая желудок
операция 12 %
Стволовая ваготомия и антрумэктомия
1-2 %
Проксимальная желудочная ваготомия
10-15 %
18. Что такое щелочной
рефлюкс-гастрит? Каким образом следует лечить пациентов с щелочным рефлюкс-гастритом?
Щелочной рефлюкс-гастрит
обычно возникает после стволовой ваготомии и дренирующей операции или после
резекции желудка. Периодически возникающий щелочной рефлюкс-гастрит встречается
у 10-20 %, а постоянный — приблизительно у 1-2 % пациентов. Щелочной рефлюкс-гастрит
характеризуется триадой признаков:
• болями в эпигастральной
области после приема пищи, нередко сопровождающимися тошнотой и рвотой;
• забросом желчи в желудок;
• гистологическими доказательствами
гастрита.
После постановки диагноза
щелочного рефлюкс-гастрита с помощью эндоскопии и, возможно, радиоизотопного
сканирования необходимо начинать лечение, которое включает назначение антацидных
препаратов, блокаторов Н2-рецепторов гистамина, препаратов,
связывающих желчные кислоты путем образования сложных комплексов, а также
специальной диеты. Однако ни один из этих методов не является универсальным.
Единственным методом, полностью устраняющим заброс желчи в желудок, является
реконструктивная операция с наложением гастроэнтероанастомоза на отключенной
петле по Ру (Roux) с длиной отключенного участка кишки 50-60 см.
19. Можно ли без биопсии и гистологического
исследования различить доброкачественные и злокачественные язвы желудка?
На основании только клинических
симптомов обычно бывает невозможно разграничить доброкачественные и злокачественные
язвы желудка. При рентгеноскопии верхних отделов желудочно-кишечного тракта
доброкачественные язвы, как правило, имеют гладкие контуры и плоское основание,
с радиальным схождением (конвергенцией) складок слизистой оболочки к краю
язвенного кратера. При злокачественном перерождении язвы желудка вокруг
нее, как правило, развивается выраженный ин-фильтративный процесс, основание
язвы неровное или имеет узловой вид, кроме того, имеются патологические
изменения складок слизистой оболочки. Для подтверждения доброкачественных
или злокачественных изменений во время эзофагогастродуо-деноскопии необходимо
выполнить биопсию язвы (обычно в 9-10 местах) и гистологическое исследование
биоптатов. Однако при этом получают примерно 5 % ложно-отрицательных результатов.
20. Назовите пять типов хронических
язв желудка.
Тип I. Локализуются в теле
желудка, обычно по малой кривизне (см. рисунок). Возникают, как правило,
на фоне пониженной секреции соляной кислоты. Составляют приблизительно
от 50 до 60 % всех хронических язв желудка.
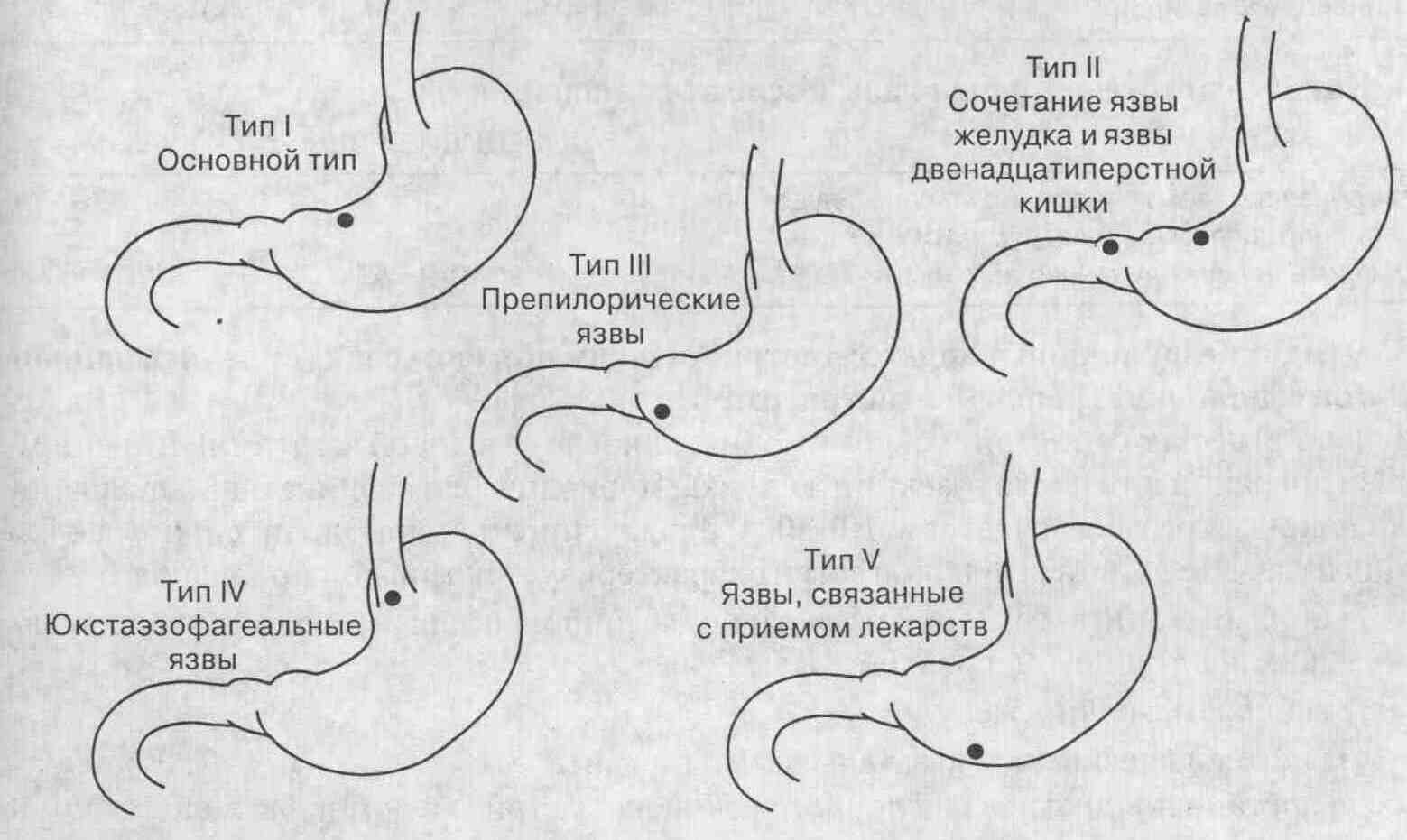
Анатомическая локализация пяти типов
язв желудка
Тип П. Локализуются в теле
желудка в сочетании с язвой двенадцатиперстной кишки. Обычно возникают
на фоне повышенной желудочной секреции. Составляют приблизительно 20 %
всех хронических язв желудка.
Тип III. Препилорические
язвы желудка. Возникают на фоне повышенной секреции соляной кислоты. Составляют
приблизительно 20 % всех хронических язв желудка.
Тип IV. Локализуются
в верхних отделах малой кривизны желудка около пищевод-но-желудочного перехода.
Встречаются менее чем в 10 % случаев.
Тип V. Описаны недавно.
Развиваются вторично на фоне длительного приема не-стероидных противовоспалительных
средств. Имеют высокий риск возникновения кровотечения и перфорации. До
развития осложнений, как правило, протекают бессимптомно. Эффективно уменьшает
риск развития язв желудка у пациентов, длительно принимающих нестероидные
противовоспалительные средства, мизопростол (препарат из группы синтетических
про-стагландинов).
21. Каково естественное течение хронической
язвы желудка? Как часто пациентам с хроническими язвами желудка требуется
оперативное лечение?
Естественное течение язв
желудка характеризуется периодически возникающими эпизодами ремиссии и
обострения, которые соответствуют заживлению и рецидиву язвы. Частота рецидива
хронической язвы желудка очень высока и в течение первого года достигает
70 %. Рецидивируют язвы желудка обычно в одном и том же месте.
Осложнения хронической язвы
желудка, которые требуют оперативного вмешательства, развиваются у 8-20
% пациентов. Наиболее частым осложнением язв желудка является перфорация,
затем следует кровотечение (35-40 % всех осложнений) и, иногда, может развиваться
стеноз выходного отдела желудка.
22. Каковы показания для планового
оперативного
лечения хронических язв желудка? Какие основные цели при этом преследует
оперативное вмешательство?
Осложнения хронических язв желудка такие
же, как и язв двенадцатиперстной кишки — кровотечение, перфорация и (редко)
стеноз выходного отдела желудка. При развитии этих осложнений требуется
оперативное лечение. Показаниями для планового оперативного лечения
пациентов
с хроническими язвами желудка являются постоянно рецидивирующие кровотечения,
отсутствие эффекта от консервативного лечения, рецидив язвы и подозрение
на злокачественное перерождение. При выполнении операции по поводу хронических
язв желудка хирург преследует две цели — полное иссечение язвы и снижение
желудочной секреции.
23. Какая операция показана пациенту
с язвой желудка I типа, осложненной кровотечением (которое потребовало
переливания 4 доз крови), но с устойчивыми гемодинамическими показателями?
Язвы желудка I типа расположены в теле
желудка, обычно по малой кривизне. Операцией выбора для такого типа язвы
(в плановом порядке) является дистальная резекция желудка (включая саму
язву) с наложением гастродуоденального (по Бильрот-I) или гастроеюнального
(по Бильрот-II) анастомоза.
Операционная летальность при этом составляет
приблизительно 2-3 %, частота рецидива — 3 %. Альтернативной методикой
может быть проксимальная желудочная (селективная проксимальная) ваготомия
с иссечением язвы.
24. Чем отличается оперативное лечение
хронических язв желудка II типа?
Оперативное лечение хронических язв желудка
II типа основано на иссечении язвы и снижении секреции соляной кислоты.
Для этого можно применять антрумэктомию (в которую может быть захвачена
и сама язва) со стволовой ваготомией. Непрерывность желудочно-кишечного
тракта можно восстанавливать как по Бильрот-I, так и по Бильрот-П (предпочтительнее
по Бильрот-I). Кроме того, альтернативным вариантом может быть стволовая
ваготомия с дренирующей операцией и иссечением язвы.
25. Какая операция является методом
выбора у 55-летнего мужчины с крупной препилорической язвой, которая не
зажила после лечения омепразолом? Почему при этом не следует делать проксимальную
желудочную ваготомию?
При хронических язвах желудка III типа
обычно выполняют ваготомию и антрумэктомию (в которую захватывается и сама
язва). Проксимальная желудочная ваготомия при лечении препилорических язв
или язв пилорического канала приводит к неудовлетворительным результатам.
Частота рецидивов язвы при этом превышает 30 %.
26. Какую операцию следует
предпочесть для лечения хронических язв желудка IV типа?
Оперативное лечение хронических
язв желудка IV типа (или так называемых высоких язв) может вызывать значительные
технические сложности. К факторам, которые играют при этом важную роль,
относятся размеры язвы, расстояние от пищевод-но-желудочного перехода и
степень воспаления окружающих тканей. В таких случаях предпочтительнее
выполнять несколько модифицированную дистальную резекцию желудка (так называемую
трубчатую резекцию) с удалением малой кривизны желудка (включая саму язву)
с последующим наложением гастродуоденоанастомо-за. В некоторых случаях
можно применять иссечение язвы через гастротомическое отверстие с ушиванием
дефекта стенки желудка в поперечном направлении.
27. Что такое гигантские
язвы желудка? Как их необходимо лечить?
Гигантская язва желудка представляет
собой язву, диаметр которой превышает 3 см. Гигантские язвы чаще всего
локализуются по малой кривизне желудка. Вероятность злокачественного перерождения
таких язв увеличивается с их размером. У таких пациентов значительно чаще
возникают различные осложнения и поэтому им рекомендуется как можно более
ранняя операция — резекция желудка.
1. Какие заболевания
начинаются с острого приступа тяжелых болей в животе?
Нарушенная внематочная беременность.
Прохождение мочевых или
желчных камней.
Острый панкреатит.
Острая окклюзия сосудов
брюшной полости.
Перекрут кисты яичника.
Острая спаечная тонкокишечная
непроходимость (иногда).
2. Каковы особенности
клинической картины при разрыве аневризмы брюшного отдела аорты и перфорации
хронической язвы желудка или двенадцатиперстной кишки?
У пациентов с разрывом аневризмы
брюшного отдела аорты обычно возникает острая, но не очень тяжелая боль,
иррадиирующая в спину. Затем развивается тяжелое общее состояние. Это является
признаком того, что кровь из разорвавшейся аневризмы начинает в большом
количестве поступать в ткани забрюшинного пространства. У пациентов с перфорацией
хронической язвы желудка или двенадцатиперстной кишки обычно возникают
слабые боли и некоторый дискомфорт в животе перед собственно перфорацией.
3. Каковы основные причины
развития двенадцатиперстнокишечной и высокой тонкокишечной непроходимости
у новорожденных и грудных детей?
Врожденные перегородки и
атрезия двенадцатиперстной кишки (как правило, эта патология встречается
вместе с какой-либо другой врожденной аномалией, в том числе при синдроме
Дауна).
Гипертрофический стеноз
привратника.
Кольцевидная поджелудочная
железа.