ГЛАВА 14. ЛЕКАРСТВЕННЫЕ СЫПИ
1. Чем отличаются побочные
реакции на лекарства от непереносимости лекарства и аллергии на них?
Непереносимость лекарства
и аллергия на них — типы побочных реакций. Побочные реакции на лекарства
представляют собой нежелательные и обычно неожиданные реакции, не связанные
с предполагаемым терапевтическим воздействием лекарства. Побочные реакции
на лекарства могут быть как иммуиологическими (аллергия), так и неиммунологическими
(непереносимость). Считается, что побочные реакции на лекарства в 10 %
случаев обусловлены аллергией к ним, а в 90 % — непереносимостью.
2. Назовите неиммунологические
реакции на лекарства.
• Неиммунологическая активация
эффекторных путей, таких как прямое высвобождение гистамина из тучных клеток
и базофилов опиатами, полимиксином В, D-тубокурарином и рентгеноконтрастными
веществами
• Передозировка
• Кумулятивный токсический
эффект (например, при накоплении лекарств или метаболитов в коже)
• Нормальные фармакологические
эффекты лекарств, не являющиеся непосредственной целью терапии (например,
алопеция после химиотерапии)
• Взаимодействие лекарств
(например, прием кетоконазола сопровождается повышением концентрации циклоспорина
в организме и усилением его токсического действия)
• Метаболические изменения
(варфарин, например, вызывает повышение коагуляции, что обусловливает развитие
варфаринового некроза)
• Усиление предсуществовавших
кожных заболеваний (например, литий способен вызвать обострение угрей,
псориаза, субкорнеального пустулезного дерматоза)
• Изменение "внутренней
экологии" (например, применение антибиотиков уменьшает бактериальное представительство
в микрофлоре, способствуя развитию кандидоза)
• Наследственные ферментные
или белковые недостаточности (например, синдром гиперчувствительности к
фенитоину наблюдается у пациентов с дефицитом эпоксидгидролазы — фермента,
необходимого для метаболизма одного из токсических производных фенитоина)
3. Назовите наиболее
безопасный метод применения лекарственного препарата, предотвращающий развитие
повышенной чувствительности.
Назначение лекарств внутрь
наиболее безопасно с точки зрения профилактики повышенной чувствительности.
Наибольший риск развития повышенной чувствительности к препарату существует
при внутримышечном введении, несколько меньший — при внутривенном.
4. Как чаще всего проявляется
побочная реакция на лекарство?
Реакции со стороны кожи
наиболее часто выступают в качестве побочных эффектов и характеризуются
широким спектром проявлений: зудом, макуло-папулезными высыпаниями, крапивницей,
ангионевротическим отеком, фототоксическими и фотоаллергическими реакциями,
фиксированными лекарственными реакциями, многоформной эритемой, везикуло-буллезными
реакциями и эксфолиативным дерматитом.
5. Как обычно проявляются
лекарственные сыпи?
|
Экзантема
(макуло-папулезная или кореподобная)
|
46%
|
|
|
Крапивница
или ангионевротический отек
|
26%
|
|
|
Фиксированные
лекарственные сыпи
|
10%
|
|
|
Многоформная
эритема
|
5%
|
|
|
Синдром
Стивенса- Джонсона
|
4%
|
|
|
Эксфолиативный
дерматит
|
4%
|
|
|
Реакции
фоточувствительности
|
3%
|
|
|
Анафилаксия
|
1,5%
|
|
|
Токсический
эпидермальный некролиз (ТЭН)
|
1,3%
|
|
6. Какие из часто применяемых
лекарств наиболее склонны вызывать кожные реакции?
|
КОЛИЧЕСТВОРЕАКЦИЙ НА
1000 ПАЦИЕНТОВ
|
|
Амоксициллин
|
51,4
|
|
Триметоприм-сульфаметоксазол
|
33,8
|
|
Ампициллин
|
33,2
|
|
Билимин
|
27,8
|
|
Цельная
кровь
|
21,6
|
|
Цефалоспорины
|
21,1
|
7. Могут ли уже существующие
заболевания увеличить вероятность появления ма-куло-папулезных кожных сыпей
при приеме амоксициллина и ампициллина?
Амоксициллин и ампициллин
вызывают макуло-папулезную сыпь у примерно 5 % больных. У пациентов с инфекционным
мононуклеозом риск развития таких высыпаний повышается до 69-100 %. При
хроническом
лимфолейкозе высыпания появляются в 60-70 % случаев. В некоторых исследованиях
указывается, что макуло-папулезные высыпания чаще наблюдаются у пациентов,
принимающих одновременно и аллопуринол. Патогенез данного феномена неизвестен.
8. Какие инфекционные заболевания
увеличивают риск побочных эффектов со стороны кожи при приеме триметоприм-сульфаметоксазола?
СПИД. Обычно частота кожных
реакций на триметоприм-сульфаметоксазол составляет 3 %, но она увеличивается
до 29-70 % у пациентов со СПИДом.
9. Какой опасный лекарственный дерматит
приводит к отторжению поверхностных слоев кожи и слизистых оболочек?
Токсический эпидермальный
некролиз (ТЭН) является наиболее тяжелым лекарственным дерматитом. Кожа
вначале эритематозная и болезненна при пальпации, затем быстро отторгается
большими участками, как "мокрые обои" (см. рисунок). В процесс может вовлекаться
от 20 % до 100 % всей кожной поверхности. ТЭН иногда очень быстро прогрессирует,
и 1 из 7 таких больных теряет весь эпидермис в течение 24 ч. Без эпидермиса
организм неспособен контролировать потерю жидкости и предотвращать попадание
внутрь микробов. Слизистые оболочки полости рта также иногда вовлекаются
в процесс, что делает питание через рот крайне болезненным и еще более
нарушает электролитный и жидкостной баланс. Конъюнктива поралсается примерно
у 85 % больных, и в большинстве случаев бывает необходима консультация
офтальмолога.
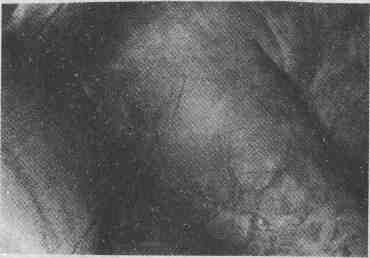
Вызванный барбитуратами токсический
эпидермальный некролиз, с образованием пузырей и отслоением кожи на больших
участках
Диагноз подтверждают с помощью
биопсии кожи, которая выявляет некроз клеток базального слоя (или всего
эпидермиса) при минимальном инфильтрате. Классификация и патогенез ТЭН
являются предметом споров. Некоторые авторитетные ученые полагают, что
это тяжелый вариант многоформной эритемы — иммунологически опосредованного
заболевания. Другие считают его токсическим проявлением идиосинкразии со
стороны эпителиальных клеток к определенным лекарствам или их метаболитам.
10. Прием каких лекарств чаще всего
сопровождается токсическим эпидермальным некролизом?
Точно установить этиологический
фактор во всех случаях ТЭН невозможно, но в большинстве своем они обусловлены
лекарствами. В одной серии исследований роль лекарства как причины его
развития была точно доказана в 77 % случаев. Поскольку ТЭН обычно развивается
у пациентов, принимающих одновременно 4 лекарства, установить конкретный
препарат, вызвавший его, затруднительно. Наиболее часто такими препаратами
являются сульфаниламиды, ампициллин, нестероидные противовоспалительные
средства и лекарства от эпилепсии.
11. Через какое время после начала
лекарственной терапии развивается ТЭН?
В большинстве случаев через
1-3 недели. Фенитоин — исключение; вызванный им ТЭН проявляется через 2-8
недель. Если у больного и раньше наблюдались такие же кожные повреждения,
то время развития некролиза уменьшается до 48 ч и менее.
12. Как часто ТЭН приводит к смерти?
Смертность, по данным различных
исследований, составляет от 25 до 70 %. Основной ее причиной обычно является
вторичная инфекция. Выжившие больные выздоравливают в течение 3-4 недель,
но у 50 % из них сохраняются остаточные поражения глаз, приводящие в дальнейшем
к недееспособности.
Лучший метод лечения ТЭН
— прекращение приема всех лекарств, способных вызывать ТЭН, введение достаточного
количества жидкости и постоянная профилактика вторичной инфекции. Тяжелые
случаи необходимо лечить в ожоговом отделении.
13. Применение каких препаратов обычно
связано с развитием синдрома Стивенса-Джонсона?
Сульфамидных, нестероидных
противовоспалительных и противосудорожных. Инфекции, в т. ч. вызванные
Mycoplasma
pneumoniae, по имеющимся сообщениям, также могут привести к развитию
синдрома Стивенса-Джонсона.
14. Какой вид реакции на лекарства
может вызвать быструю смерть?
Системная анафилаксия, опосредованная
IgE, может проявляться различными симптомами: умеренным зудом, эритемой,
крапивницей, астмой, сосудистой недостаточностью и отеком гортани, а также
приводить к смерти. Когда пациент сообщает об имеющейся в анамнезе реакции
на лекарство, необходимо выяснить все подробности этого случая, особенно
при наличии крапивницы, нарушениях дыхания, сосудистой недостаточности,
а также госпитализации по этому поводу.
15. Какой класс лекарств чаще всего
повинен в развитии анафилаксии?
Бета-лактамные антибиотики.
Анафилактические реакции встречаются в 1-5 случаях на 10 000 назначений
пенициллина. Большинство аллергических реакций на эти антибиотики проявляются
в виде крапивницы или ангионевротического отека, но в 10 % зафиксированы
угрожающие жизни гипотензия, бронхоспазм и отек гортани. Примерно 1 % всех
анафилактических реакций заканчиваются смертью, которая может произойти
в течение нескольких минут после парентерального введения препарата.
16. Назовите широко применяемое лекарство,
которое может усилить проявления уже существующей крапивницы.
Аспирин не только
вызывает крапивницу, но и усиливает ее, когда она обусловлена другими причинами.
По возможности, следует не назначать (отменить) этот препарат больным с
крапивницей.
17. Перечислите лекарства, наиболее
часто вызывающие крапивницу.
Пенициллин, аспирин и препараты
крови. Лекарственная крапивница клинически не отличается от таковой, вызванной
другими аллергенами.
18. Каков механизм возникновения
крапивницы?
Механизм развития крапивницы
может быть как иммунологическим, так и неиммунологическим. Кодеин и морфин,
а также рентгеноконтрастные вещества способны вызывать крапивницу по неиммунологическому
механизму посредством высвобождения гистамина тучными клетками. Аллергическая
крапивница может быть обусловлена реакцией I типа (Кумбса и Гелла), опосредованной
IgE и приводящей к высвобождению гистамина. Она развивается в период от
нескольких минут до нескольких часов (как правило, в течение 1 часа) после
введения "причинного" препарата и может предшествовать или быть связанной
с развитием анафилаксии. В ряде случаев крапивница обусловлена реакцией
III типа, опосредованной комплексами антиген-антитело. В противоположность
реакциям I типа, развивающимся в течение нескольких часов, крапивница,
обусловленная реакцией III типа, обычно развивается через 1-3 недели после
начала приема лекарственного препарата.
19. Белый мужчина в возрасте 45 лет
обратился в кабинет неотложной помощи по поводу напряженного отека, появившегося
6 чиазад и захватившего лицо, веки, шею, язык и слизистые оболочки. За
10 дней до этого он начал принимать новое лекарство от гипертонии. Какова
наиболее вероятная причина его состояния?
Клиническое описание совпадает
с картиной аигионевротического отека. Ингибиторы ангиотензинконвертирующего
фермента (АКФ) типа каптоприла, эналаприла или лизиноприла являются антигипертензивными
препаратами, более всего склонными вызывать подобную реакцию. Согласно
недавним исследованиям, среди 17 больных, обратившихся за 5 лет по поводу
ангионевротического отека к врачу, 35 % лечились препаратами-ингибиторами
АКФ. По данным другого исследования, у 77 % больных реакция возникла в
течение 3 недель от начала лечения.
20. Пациента обследуют по поводу
продолжающихся в течение нескольких дней лихорадки, недомогания, высыпания
волдырей, артралгий, лимфаденопатии и своеобразной эритемы, расположенной
по краям ладоней и подошв. Последние несколько недель он принимает новые
лекарства. Какой диагноз наиболее вероятен?
У пациента скорее всего
лекарственная сыпь, развившаяся по типу сывороточной болезни, обусловленная
иммунными комплексами и активацией комплемента. Отличительным признак —
характерная эритема по краям ладоней и подошв, которая наблюдается в 75
% случаев таких высыпаний. Другими типичными проявлениями являются недомогание
(100 %), крапивница (90 %), артралгия (50-67 %) и лимфадеиопатия (13 %).
Гломерулонефрит, обычно возникающий в виде реакции при сывороточной болезни
у животных, для людей не характерен. Реакции наступают спустя 7-21 день
после начала приема лекарства, но могут возникнуть сразу же, после первого
приема. К препаратам, обычно вызывающим их, относятся бета-лактамные антибиотики,
сульфаниламиды, тиоурацил, контрастные вещества для проведения холецистографии
и гидантоин.
21. Мужчина жалуется на рецидивирующее
высыпание на половом члене, сопровождающееся жжением. Одиночный пузырь,
возникший на головке полового члена, заживал 1-2 недели с гиперпигментацией.
Такое же поражение за последние 2 года возникало три раза. Что это за болезнь?
Анамнез характерен для фиксированной
лекарственной сыпи. Фиксированные лекарственные сыпи — кожные реакции,
проявляющиеся повторно в одном и том же месте при очередном приеме лекарства.
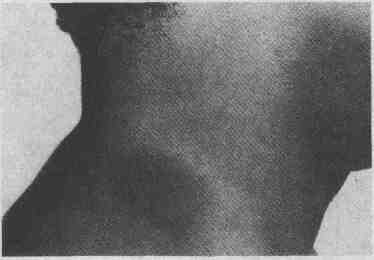
Эритематозная бляшка при фиксированной
лекарственной сыпи, возникающей после приема гризеофульвина
Обычно сыпь появляется на
лице или половых органах, но может возникать в любом месте и проявляться
в виде четко очерченного эритематозного поражения, которое часто покрывается
пузырями и заживает с гиперпигментацией. Лекарства, способные стать причиной
высыпания, — фенолфталеин (в слабительных препаратах), сульфаниламиды,
бета-лактамные антибиотики, тетрациклин, барбитураты и препараты золота.
22. Чем красная волчанка, вызванная
лекарствами, отличается от идиопатической системной красной волчанки?
Вызванная лекарствами красная
волчанка протекает, как правило, легче, чем идиопатическая системная. Обычно
она проявляется лихорадкой, недомоганием и артралгиями. Симптомы поражения
кожи, слизистых оболочек и ЦНС, а также нарушение функции почек гораздо
чаще наблюдаются при идиопатической системной красной волчанке. Антинуклеарные
антитела при вызванной лекарствами красной волчанке обычно антигистоновые
и против одноцепочечной ДНК, в то время как при идиопатической системной
красной волчанке вырабатываются антитела к двухцепочечной ДНК и клетками
гладкой мускулатуры. Вызванная лекарствами красная волчанка составляет
5-10 % всех случаев системной красной волчанки. Лечение простое — отмена
лекарства.
23. Какими препаратами обычно вызывается
лекарственная красная волчанка?
Если больные длительно лечатся
прокаинамидом, у 90 % из из них через 2 года появляются антинуклеарные
антитела, а у 10-20 % — симптомы красной волчанки. Другие лекарства, часто
вызывающие заболевание, включают гидралазин (апрессин), изониазид, хлорпромазин,
гидантоин, D-пеницилламин, метилдопа и хинидин.
24. С приемом каких препаратов связано
появление узловатой эритемы?
Узловатая эритема, являющаяся
одной из форм панникулита с появлением характерных болезненных узлов на
передней поверхности голени, чаще всего связана с приемом пероральных контрацептивов.
Отмечались случаи возникновения узловатой эритемы после применения сульфаниламидов,
препаратов брома и йода.
25. Какие лекарства приводят к появлению
лихеноидных высыпаний на коже?
Лихеноидные лекарственные
сыпи клинически и гистологически напоминают плоский лишай. Лекарства, имеющие
сульфонамидную группу (в частности, тиазидные диуретики), препараты золота,
каптоприл, пропранолол и противомалярийные средства наиболее часто вызывают
такие реакции.
26. Назовите лекарства, способные
вызывать гиперпигментацию и нарушение окраски кожи.
Механизмы действия лекарств,
вызывающих гиперпигментацию и нарушение окраски кожи, различны.
Лекарства, вызывающие изменения
пигментации кожи
|
ЦВЕТ
|
ЛЕКАРСТВА
|
|
Аспидно-серый
|
Хлорохин
Гидроксихлорохин Миноциклин Фенотиазины
|
|
Аспидно-голубой
|
Амиодарон
|
|
Голубовато-серый
|
Соли золота
(хризодерма)
|
|
Желтый
|
Бета-каротин
Хинакрин (акрихин)
|
|
Красный
|
Клофазимин
|
|
Коричневый
(гиперпигментация)
|
АКТГ Блеомицин
Пероральные контрацептивы Зидовудин
|
27. Какие лекарства вызывают появление
субэпидермальных пузырей и эрозий на тыльной поверхности кистей?
Клиническая картина сыпи
соответствует таковой при поздней кожной порфирии и, реже, полиморфной
порфирии и врожденной копропорфирии. Эту реакцию называют псевдопорфирией,
поскольку
уровни порфирина остаются нормальными (см. рисунок). Тетрациклины, налидиксовая
кислота, фуросемид и другие препараты с сульфонамидной группой, дапсон,
напроксен и пиридоксин — вот те препараты, которые чаще всего вызывают
псевдопорфирию.
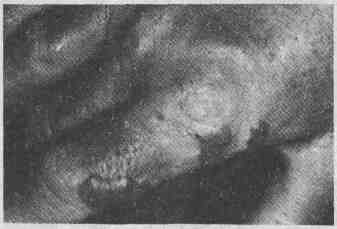
Вызванная тетрациклином псевдопорфирия
с образованием геморрагических пузырей на тыльной поверхности кисти
28. Назовите два вещества, обостряющих
позднюю кожную порфирию.
Этанол и эстрогены.
29. Белая женщина 30 лет обследуется
на предмет высыпания "угрей". На протяжении нескольких предшествующих дней
у нее внезапно появились эритематозные фолликулярные папулы и пустулы в
области верхней части туловища. За три недели до этого она была госпитализирована
по поводу тяжелого обострения системной красной волчанки, которое в настоящее
время проходит. Какой диагноз наиболее вероятен?
Скорее всего, это стероидные
угри. Анамнез указывает на высокую вероятность того, что в больнице ее
начали лечить кортикостероидами. Стероидные угри обычно проявляются воспалительными
папулами и пустулами, но комедоны и кисты, как правило, отсутствуют. Сходные
высыпания вызываются литием, изониазидом, бромидами и йодидами.
30. Что такое синдром "красной шеи",
или "красного человека"? Какой препарат вызывает его?
Синдром "красного человека"
является гистаминоподобной реакцией, связанной с внутривенным введением
ванкомицина.
Она
характеризуется зудом, эритемой на верхней части тела и ангионевротическим
отеком. Обычно эта реакция не выражена, но иногда может возникнуть сердечно-сосудистый
шок. Общая доза лекарства и скорость внутривенного введения ванкомицина
влияют на высвобождение гистамина и развитие признаков этого синдрома.
Антигистаминные средства эффективно его предотвращают.
31. Опишите типичные проявления варфаринового
некроза.
Пациент, как правило, женщина,
которой дали нагрузочную дозу варфарина. Через 3-5 дней после начала лечения
препаратом у больной появляется один или более очагов поражения на бедрах,
ягодицах или грудных железах.
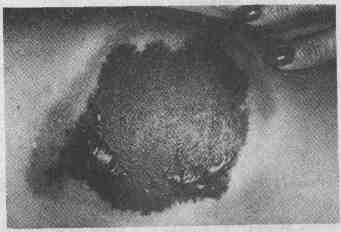
Характерное поражение при варфариновом
некрозе, проявляющееся в виде раннего некроза и геморрагического пузыря,
окруженных кольцом эритемы
Болезненные и красные вначале,
они через непродолжительное время некротизируются с появлением геморрагических
пузырей и эритемы по краям (см. рисунок) и образованием некротического
струпа.
Быстрое распознавание характерных
поражений в типичной ситуации позволяет уменьшить разрушение ткани. Лечение
включает прекращение приема варфарина, назначение витамина К (для противодействия
эффекту варфарина), гепарина (в качестве антикоагулянта) и концентрата
С-белка, очищенного моноклональными антителами. Не исключена последующая
хирургическая обработка пораженных участков, трансплантация и даже их ампутация.
Варфариновый некроз часто отмечался при низких уровнях С-белка в сыворотке.
32. Всегда ли следует отменять варфарин
у таких пациентов?
В большинстве источников
утверждается, что варфарин должен быть отменен, но это утверждение спорно.
Имеется множество сообщений о больных, продолжавших получать лекарство,
у которых не возникало новых поражений кожи, а уже имевшиеся не увеличивались.
Одна из причин прекращения применения варфарина является скорее судебно-медицинской
— предотвращение подачи иска на предмет неправильного лечения.
33. Где обычно появляется сыпь, обусловленная
лекарственной сенсибилизацией кожи к свету?
• Лицо (веки чистые), шея
(участок под подбородком чистый), V-образный участок на груди
• Наружные поверхности предплечий
и кистей
• Тыльная часть стопы и
нижняя часть голени у женщин обычно покрыты сыпью
• Демаркация отмечается
на руке по краю короткого рукава рубашки
• Левая рука поражается
больше правой, если пациент часто водит автомобиль
• Участок под ремешком от
часов остается обычно чистым
34. Какие лекарства вызывают появление
сыпи от действия света?
Сульфонамиды (включая тиазидные
диуретики и препараты, снижающие уровень сахара в крови), нестероидные
противовоспалительные средства (включая пироксикам), фенотиазины, амиодарон,
гризеофульвин и хинидин.