ГЛАВА 56. ОБСЛЕДОВАНИЕ ПАЦИЕНТОВ
С ОСТРОЙ ДИАРЕЕЙ
1. Назовите наиболее
часто встречающиеся причины острой кровавой диареи.
Инфекционная дизентерия,
воспалительная болезнь кишки (неспецифический язвенный колит и болезнь
Крона) и ишемический колит.
2. Что такое дизентерия?
Дизентерия — это заболевание,
характеризующееся поносом, который содержит кровь и полиморфно-ядерные
клетки. Дизентерия возникает в тех случаях, когда микроорганизм (возбудитель)
вызывает воспалительную реакцию либо посредством прямой инвазии в эпителий
толстой и подвздошной кишки, либо посредством выделения токсина, который
вызывает смерть клеток и повреждение тканей. Симптомы дизентерии могут
включать боли и схватки в животе, тенезмы (болезненные позывы к дефекации),
лихорадку и признаки дегидратации организма.
3. Назовите наиболее характерные
причины развития инфекционной дизентерии в США.
Campylobacter и Salmonella
— главные возбудители, вызывающие дизентерию в США. Shigella и
некоторые штаммы Escherichia coli вызывают дизентерию реже. Иногда
в качестве возбудителей дизентерии могут выступать Yersinia, Entamoeba,
Aeromonas и Plesiomonas.
4. Каково клиническое
значение наличия лейкоцитов в кале?
Наличие в кале полиморфно-ядерных
клеток и мононуклеарных лейкоцитов помогает отличить диарею воспалительного
характера от диареи невоспалительного характера. В норме лейкоциты в кале
отсутствуют. Они обычно имеются в кале при инфекционной диарее, вызванной
Campy
lobacter, Salmonella, Shigella, Yersinia, Clostridium difficile,
энтерогеморрагическими
и энтероинвазивными штаммами Escherichia coli и Aeromonas. Кроме
того, лейкоциты также обнаруживаются в кале при ишемическом колите и воспалительных
заболеваниях кишки (неспецифическом язвенном колите и болезни Крона). При
диарее невоспалительного характера лейкоциты в кале отсутствуют.
5. Как осуществлять забор
кала для исследования на наличие лейкоцитов?
Исследование лучше всего
пргзодить в жидком кале или слизи. Для этого необходимо:
1. Поместить каплю жидкого
кала или слизи на предметное стекло.
2. Добавить несколько капель
метиленового синего или краски Грама.
3. Тщательно перемешать
материал.
4. Поместить поверх смеси
покровное стекло.
5. Подождать несколько минут
для того, чтобы прокрасились ядра клеток.
6. Просмотреть препарат
под большим увеличением, чтобы можно было обнаружить лейкоциты и эритроциты
(тест считается положительным, если в четырех или более полях зрения имеются
более трех лейкоцитов).
6. Каковы механизмы возникновения
диареи при воздействии токсикогенных микроорганизмов?
Токсины, выделяемые микроорганизмами,
могут быть двух видов — цитотонические и цитотоксические. Цитотонические
токсины вызывают водяной понос за счет активации внутриклеточных ферментов,
приводящих к секреции жидкости в просвет кишки. Примерами цитотонических
токсинов являются токсины, вырабатываемые холерным вибрионом и энтеротоксигенными
штаммами E. coli. Цитотоксические токсины вызывают структурные повреждения
в слизистой оболочке кишки, которые, в свою очередь, вызывают воспаление
и приводят к возникновению жидкого стула, в котором имеются эритроциты
и лейкоциты. Примером цитотоксического токсина является токсин, вырабатываемый
энтерогеморрагическими штаммами E. coli.
7. Какая разновидность
Campy lobacter может являться причиной развития дизентерии? Каким образом
осуществляется процесс передачи Campylobacterl
Причиной развития дизентерии
из всех штаммов Campylobacter в 98 % случаев является C.jejuni.
Реже
высеваются С. fetus и C. fecalis. Заражение происходит при
непосредственном контакте с каловым материалом инфицированных людей или
животных, а также при попадании в желудочно-кишечный тракт загрязненных
продуктов питания или воды.
8. Опишите клинические
и эндоскопические признаки диареи, вызванной Сатруlobacter (так
называемой кампилобактерной диареи).
Инкубационный период от инвазии
возбудителя в организм до начала проявления клинических признаков заболевания
продолжается от 1 до 7 дней. Клинические признаки кампилобактерной диареи
включают понос (часто кровавый), боли в животе, общее недомогание, головную
боль и лихорадку (иногда высокую). С лечением антибиотиками или без такового
в большинстве случаев пациенты выздоравливают в течение 7 дней. Иногда
возникает рецидив заболевания. Эндоскопическая картина слизистой оболочки
прямой и сигмовидной кишки, выявляемая во время сигмоидоско-пии при кампилобактерной
диарее, может быть практически такой же, как и при неспецифическом язвенном
колите и при болезни Крона. При лабораторном исследовании кала, окрашенного
по Граму, Campylobacter представляют собой грамотрица-тельные бактерии
в форме запятой.
9. Какие существуют разновидности
микроорганизмов рода Salmonella?
Сальмонеллы представляют
собой грамотрицательные бактерии, аэробы и факультативные анаэробы семейства
Enterobacteriaceae.
Существует 2200 различных серо-типов сальмонелл, отличающихся по различным
модификациям 0- и Н-антигенов. Термин небрюшнотифозный салъмонеллез
используется для обозначения заболевания, вызванного различными серотипами
Salmonella, за исключением S.typhi.
10. Перечислите заболевания,
которые вызываются Salmonella.
1. Острый гастроэнтерит.
Степень вовлечения в патологический процесс толстой кишки определяет объем
и тяжесть дизентериеподобных симптомов.
2. Бактериемия с поражением
желудочно-кишечного тракта или без поражения.
3. Локализованная инфекция.
Бактериемия может приводить к возникновению местных, некишечных очагов
инфекции (например к поражению костей, суставов, мозговых оболочек).
4. Брюшнотифозная или тонкокишечная
(энтерическая) лихорадка.
5. Бессимптомное носительство.
У хронических носителей Salmonella, у которых не наблюдается симптомов,
нередко имеется холелитиаз.
11. Что такое тифоподобная
лихорадка?
Тифоподобная лихорадка представляет
собой клинический синдром, характеризую-щийся длительной высокой лихорадкой,
сохраняющейся бактериемией, гепатоспле-номегалией и болями в животе. Тифоподобная
лихорадка может вызываться любым серотипом Salmonella, но наиболее
часто высевается S. typhi и реже — S. paratyphi. Люди являются
единственными известными носителями S. typhi, так что передача
возбудителя осуществляется в основном фекально-оральным путем. Заболевание
обычно продолжается 3-5 нед. У 90 % пациентов на 1-й или 2-й неделе заболевания
может появляться сыпь, элементы которой имеют розовый цвет и возвышаются
над уровнем кожи. Чаще всего эта сыпь возникает на передней поверхности
верхней половины туловища. Диарея для тифоподобной лихорадки не характерна,
хотя заболевание может осложняться кишечным кровотечением или перфорацией
язв, возникающих в области бляшек Пейера. Против тифоподобной лихорадки
с успехом используется ряд специальных вакцин.
12. Опишите характер заражения
Shigella.
Shigella представляет
собой грамотрицательную палочку семейства Enterobacteriaceae. Чаще
всего (в 90-95 % случаев) инфицирование Shigella осуществляется
четырьмя штаммами возбудителя: 5. sonnei, S.flexneri, S. dysenteriae
и
S. boydii. Этот микроорганизм обладает высокой вирулентностью, инфекция
передается фекально-оральным путем. Заболевание может развиваться при попадании
в организм всего лишь 10-100 возбудителей. Поражение желудочно-кишечного
тракта возникает в основном вследствие прямой инвазии возбудителя в эпителий
толстой кишки и в меньшей степени вследствие выработки энтеротоксина. Токсин
Shigella
состоит из подгруппы А, которая представляет собой каталитический фермент,
и подгруппы В, которая осуществляет связывание тканей. При эндоскопическом
исследовании больных шигеллезом выявляются выраженное поражение ректосигмоидного
отдела толстой кишки и раз-личное по интенсивности поражение проксимальных
отделов толстой кишки. Приблизительно в 15 % случаев при инфицировании
Shigella
поражается вся толстая кишка. У детей инфицирование Shigella
вызывает
приступообразное течение заболевания.
13. Какие заболевания,
сопровождающиеся диареей, вызываются Escherichia coli?
Е. coli (кишечная
палочка) принадлежит к семейству Enterobacteriaceae и является факультативной
анаэробной, грамотрицательной бактерией. Е. coli обычно в большом
количестве содержатся в желудочно-кишечном тракте человеческого организма,
и большая часть их штаммов не вирулентны и безопасны для человека. Ниже
перечислены четыре патогенных штамма Е. coli и клинические синдромы,
которые они вызывают.
Энтеротоксигенный штамм
Е.
coli (ETEC). ЕТЕС
высевается у большей части пациентов с "диареей путешественников", но сравнительно
редко встречается в США. Основной путь распространения инфекции — фекально-оральный
(при попадании в в желудочно-кишечный тракт зараженных продуктов питания
или воды). Заболевание развивается при "прилипании" ЕТЕС к поверхности
слизистой оболочки кишки и последующей выработке токсинов. Инвазии возбудителя
в слизистую оболочку не происходит. Как правило, заболевание длится в течение
3-5 дней, характеризуется водяным поносом и схваткообразными болями в животе
и проходит самостоятельно. Иногда присоединяется невысокая лихорадка и
совсем редко — кровавый понос. Энтеропатогенный штамм Е. coli (EPEC).
Этот
штамм кишечной палочки также не обладает инвазивными свойствами и не проникает
в слизистую оболочку кишки, а заболевание развивается вследствие "прилипания"
его к поверхности слизистой оболочки. Болезнь, вызываемая ЕРЕС, чаще всего
возникает у детей младше 2 лет и должна рассматриваться как наиболее вероятная
причина поноса у младенцев, госпитализированных в клинику. Заболевание
обычно проявляется профузным водяным поносом, который может переходить
в хроническую форму. Как и при инфицировании ЕТЕС, заболевания, вызванные
ЕРЕС, редко сопровождаются кровавым поносом. Энтероинвазивный штамм
Е. coli (EIEC). Этот штамм возбудителя может проникать в слизистую
оболочку кишки. Заболевание обычно проявляется кровавым поносом, лихорадкой,
схваткообразными болями в животе, тенезмами и мышечными болями. Штаммы
EIEC в США обычно не высеваются.
Энтерогеморрагический
штамм Е. coli (EHEC). Хотя
было выделено большое количество серотипов ЕНЕС, но главным является серотип
Е.
coli 0157:H7. Заражение Е. coli 0157:Н7 главным образом происходит
при употреблении в пищу зараженной говядины, хотя возбудитель может проникать
в организм человека и с загрязненной водой, с необработанным молоком и
в результате непосредственного контакта между людьми (например между членами
семьи). Клинические признаки заболевания обычно представлены тяжелыми схваткообразными
болями в животе и водяным поносом, который постепенно переходит в кровавый
понос. Возбудитель не обладает инвазивными свойствами, но вырабатывает
shiga-подобный токсин, который является цитотокси-ческим по отношению к
эндотелиальным клеткам сосудов (in vitro). Менее чем в 10 % случаев
заболевание вызывает развитие гемолитического уремического синдрома и тромбоцитопенической
пурпуры. У очень молодых и очень старых пациентов заболевание нередко приводит
к смерти.
14. Опишите клинические
проявления заболевания, вызванного Yersinia enterocolitica.
Наиболее характерными клиническими
проявлениями иерсиниоза, вызванного Y. enterocolitica, являются
понос, боли в животе и лихорадка с небольшими перепадами температуры тела.
В большинстве случаев заболевание проходит самостоятельно и не требует
лечения антибиотиками. При микроскопическом исследовании кала в нем обычно
обнаруживаются эритроциты и лейкоциты. Приблизительно у 25 % пациентов
развивается обильный кровавый понос. У детей и подростков заболевание может
проявляться псевдоаппендикулярным синдромом с болями в правом нижнем квадранте
живота, болезненностью при пальпации в правой подвздошной области, лихорадкой
и лейкоцитозом. При операции у таких пациентов обнаруживают брыжеечный
лимфаденит и терминальный илеит. В редких случаях у пациентов наблюдается
молниеносный энтероколит с возможной перфорацией кишки и развитием перитонита
или профузным желудочно-кишечным кровотечением. У детей с иерсиниозом,
как правило, развивается фарингит. У взрослых пациентов фарингит диагностируется
в 10 % случаев. Пациенты с избыточным содержанием в организме железа (гемохроматозом)
в значительной степени восприимчивы к сепсису, вызванному Yersinia.
Нередко
у таких пациентов возникают постинфекционные проявления в виде реактивного
артрита, узловатой эритемы, синдрома Рейтера, тиреоидита, миокардита и
гломерулонефрита.
15. Какие микроорганизмы
высеваются у пациентов с дизентерией, вызванной употреблением в пищу морских
продуктов?
Vibrio parahaemolyticus,
который
является членом семейства Vibrionaceae и растет только в средах,
содержащих соль (так называемый галофильный микроорганизм). Этот возбудитель
был обнаружен в рыбе, ракообразных и моллюсках. Понос, возникающий при
инвазии данного микроорганизма, обычно водяной, но у 15 % пациентов может
быть кровавым.
К другим микроорганизмам,
которые вызывают дизентерию и связаны с употреблением в пищу морских продуктов,
относятся Plesiomonas shigelloides (Vibrionaceae) и Campylobacter.
16. Инвазия каких паразитов
вызывает кровавый понос?
Самыми распространенными
возбудителями, вызывающими паразитарную дизентерию в США, являются Entamoeba
histolytica, Balantidium coli, Dientamoeba fragilis и Schistosoma.
Чаще
всего в США встречается амебиаз, вызванный Entamoeba histolytica,
Хотя
паразитарная диарея довольно редка для США, во всем мире она значительно
распространена, и в некоторых странах это очень серьезная причина достаточно
высокой заболеваемости и смертности.
17. Назовите категории
людей, относящихся к группе риска заболевания амебиа-зом. Каковы потенциальные
осложнения амебной дизентерии?
К группе высокого риска заболевания
амебиазом относятся путешественники и иммигранты из эндемичных областей,
пациенты специализированных лечебных учреждений (наркоманы, алкоголики
и пр.), а также гомосексуалисты. Осложнениями амебной дизентерии являются
токсический мегаколон, перфорация кишки, перитонит, амебомы и абсцессы
печени.
18. Что такое амебома?
Амебома представляет собой
ограниченное инфильтративное образование, состоящее из грануляционной и
воспалительной ткани, развивающееся в слизистой оболочке и под-слизистом
слое стенки толстой кишки. Этот воспалительный инфильтрат может проявляться
в виде болезненного пальпируемого образования брюшной полости. Чаще всего
амебома развивается в слепой или восходящей ободочной кишке. Амебома встречается
приблизительно у 0,5-1,5 % пациентов с амебным колитом. При ирригоскопии
у таких пациентов обнаруживается образование в виде "ядра яблока". Диагноз
амебомы подтверждается при колоноскопии. Для исключения рака или туберкулеза
кишки всегда необходимо выполнять биопсию. Пациенты с этим заболеванием
очень хорошо реагируют на терапию антиамебными препаратами, и оперативное
лечение обычно не требуется.
19. Существуют ли специальные
лабораторные исследования, которые полезны для постановки диагноза амебной
дизентерии?
При исследовании кала
на наличие яиц глистов и собственно паразитов можно обнаружить кисты
и трофозоиты. Клинические симптомы заболевания возникают тогда, когда трофозоиты
внедряются в слизистую оболочку толстой кишки. Наиболее часто используемый
серологический тест для постановки диагноза амебной дизентерии — реакция
непрямой гемагглютинации для обнаружения титров антител к Е. histolytica.
Положительная
серологическая реакция имеет место приблизительно у 80-90
% пациентов
с амебной дизентерией, хотя отрицательные результаты серологического исследования
не исключают возможности заражения. Если у пациента с диареей и предварительным
диагнозом воспалительного заболевания кишки при серологическом исследовании
выявлен положительный результат, то вероятнее всего у него на самом деле
имеется амебиаз.
20. Как правильно осуществлять
забор кала для исследования его на наличие яиц глистов и самих паразитов?
Для получения наиболее точных
результатов исследование кала пациентов с предполагаемой протозойной инвазией
необходимо выполнять по всем правилам. Для забора кала используют специальный
резервуар — контейнер (напоминающий по форме шляпу), поскольку образец
кала не должен быть загрязнен примесями ни воды из унитаза, ни мочи. Поскольку
трофозоиты погибают достаточно быстро, для исследования обязательно используют
либо свежезабранный кал, либо для сохранения тро-фозоитов пользуются методикой
с двумя флаконами. При этом в одном флаконе содержится буферизированная
формалиновая смесь, а в другом — фиксатор на основе поливинилового спирта.
Вследствие неодинаковой стойкости и продолжительности жизни различных паразитов
необходимо всегда исследовать по три образца кала, забранных через день
или через два дня. Тщательному осмотру кала может мешать большое количество
различных примесей (бариевая взвесь, антибиотики, жиры, антациды, висмут
и пр.).
21. Назовите принципы
лечения амебной дизентерии. Каковы возможные побочные эффекты метронидазола?
Для лечения острой амебной
дизентерии применяется метронидазол по 500-750 мг 3 раза в день в течение
5-10 дней. Если во время лечения пациент принимал алкогольные напитки,
метронидазол может вызвать развитие так называемого эффекта антабуса,—
проявляющегося схваткообразными болями в животе, тошнотой, рвотой, головной
болью, гиперемией кожи. Поэтому во время лечения и в течение суток после
его окончания необходимо избегать приема алкоголя. Другим важным эффектом
метронидазола, который следует учитывать при лечении, является потенцирование
действия антикоагулянта варфарина и препаратов лития. Также при терапии
метро-нидазолом иногда развивается периферическая невропатия, проявляющаяся
онемением или парестезией дистальных отделов конечностей. У пациентов,
длительно принимающих метронидазол, этот симптом довольно устойчив. Другие
возможные симптомы, возникающие при приеме метронидазола, включают металлический
привкус во рту и расстройства функций желудочно-кишечного тракта (тошнота,
метеоризм и понос).
22. Какова причина развития
псевдомембранозного колита? Назовите факторы риска возникновения этого
заболевания.
Псевдомембранозный колит
вызывается Clostridium difficile, грамположительной спо-рообразующей
анаэробной палочкой. С. difficile выделяет два токсина — энтероток-син
и цитотоксин В, вызывающие развитие колита. У пациентов, восприимчивых
к С. difficile, во время антибиотикотерапии и после прекращения
лечения наблюдается диарея. Диарея обычно длится в течение 10 дней после
начала введения антибиотиков, но может возникать через несколько дней после
начала лечения и длиться до 8 нед после его окончания. Чаще всего этот
синдром связывают с введением клиндамицина, пенициллинов и препаратов цефалоспоринового
ряда. Реже диарею вызывает прием тетрациклина, эритромицина и метронидазола,
и совсем редко — прием хинолинов, аминогликозидов и ванкомицина. Другими
факторами риска развития псевдомембранозного колита являются химиотерапия
рака, иммуносупрессивная терапия, а также длительное стационарное лечение.
Основной путь распространения псев-домембранозного колита в стационаре
— неправильная обработка рук медицинским персоналом.
23. Как диагностируется
псевдомембранозный колит?
Исследование кала на наличие
токсина С. difficile необходимо
выполнять у всех пациентов с подозрением на псевдомембранозный колит. Бактериальный
посев кала является очень чувствительным методом, но не очень специфическим,
потому что приблизительно у 20 % госпитализированных пациентов может быть
высеяна С. difficile. Эндоскопическая картина слизистой оболочки
пораженных отделов толстой кишки варьирует от нормальной до классического
проявления псевдомембран — фибринозных пленок размером 1-3 мм, желтовато-белого
цвета, рассеянных по всей слизистой оболочке или сливающихся вместе. При
гистологическом исследовании эти пленки представляют собой образования
в виде "кратера вулкана" на поверхности эпителия слизистой оболочки толстой
кишки, состоящие из воспалительных клеток, фибрина и слизи. Однако отсутствие
фибринозных пленок при ректороманоскопии не исключает наличия псевдомембранозного
колита, вызванного С. difficile. У 50 % пациентов с псев-домембранозным
колитом отсутствуют характерные морфологические проявления заболевания
в виде фибринозных пленок на поверхности слизистой оболочки толстой кишки,
а у 10 % пациентов изменения слизистой оболочки имеются лишь в правых отделах
ободочной кишки. Опубликованы сообщения о выявлении отдельных фибринозных
пленок в восходящей ободочной кишке.
24. Как лечить псевдомембранозный
колит?
Прежде всего необходимо прекратить
прием антибиотика, который привел к развитию псевдомембранозного колита.
Прекращение лечения антибиотиками у многих пациентов приводит к полной
ликвидации клинических симптомов заболевания. У пациентов с умеренными
и тяжелыми симптомами заболевания следует рассмотреть необходимость проведения
консервативной терапии. Эффективным методом лечения является пероральный
прием ванкомицина, метронидазола и бактрима. Ванкомицин — довольно дорогой
препарат (стоимость 5-10-дневного курса лечения достигает $500). У пациентов,
которые не могут принимать лекарство перорально, можно использовать внутривенное
введение метронидазола. При использовании всех этих методов лечения в 15-20
% случаев клинически возникает рецидив заболевания. Альтернативным методом
антибиотикотерапии является прием ионообменных смол, холестирамина. Такие
смолы в состоянии связывать токсин С. difficile, в то время как
микрофлора толстой кишки постоянно воспроизводится. Лечение ионообменными
смолами эффективно у пациентов со средней степенью тяжести заболевания,
а также при лечении рецидивов заболевания у пациентов, которым проводилась
антибиоти-котерапия.
В эксперименте для восстановления
бактериальной флоры толстой кишки использовались клизмы с фекалиями. Хотя
этот метод лечения и представляет определенный интерес с теоретической
точки зрения, значение его в клинической практике невелико в связи с тем,
что далеко не все пациенты соглашаются на такое лечение.
25. Какова дифференциальная
диагностика у пациентов со СПИДом, у которых появился кровавый понос?
Как и у пациентов с нормальным
иммунным статусом, у пациентов со СПИДом, у которых развилась клиническая
картина колита, необходимо исключить колит, вызванный инвазивными бактериями
(Salmonella,
Shigella, Campylobactervi Yersinid), бактериями, которые вырабатывают
цитотоксины, а также амебиазный колит. К инфекционным заболеваниям, при
которых развиваются проктит и кровавый понос, относятся ректальная гонорея,
венерическая лимфогранулема (вызываемая Chlamydia trachomatis),
первичный
аноректальный сифилис и простой герпес. Признаки герпетического проктита
включают выраженную боль в прямой кишке и тенезмы. Кроме того, нередко
имеются гнойные выделения из прямой кишки и трудности при мочеиспускании.
Также можно обнаружить паховую лимфаденопатию и изъязвления в перианальной
области. Колит, характеризующийся болями в животе, поносом, кровавым стулом
и лихорадкой,— характерное проявление цитомегаловирусной инфекции. При
этом во время колоноскопии находят очаговое поражение слизистой оболочки
толстой кишки, а окончательный диагноз устанавливают при выявлении клеток
цитомегаловируса. У пациентов со СПИДом, которые принимают антибиотики
или недавно завершили курс лечения ими, необходимо также проводить дифференциальную
диагностику с псевдомембранозным колитом. Следует помнить, что у таких
пациентов могут одновременно присутствовать несколько причин развития диареи.
Cryptosporidium, Isospora
belli, Microsporidia, Giardia, Mycobacterium avium-intracellulare и
лимфома, которые способны вызывать развитие диареи у пациентов со СПИДом,
обычно поражают тонкую кишку, однако они не приводят к кровавому поносу.
Отмечено, что у пациентов с воспалительными заболеваниями кишки, которые
впоследствии заразились СПИДом, симптомы воспалительного заболевания кишки
либо уменьшаются, либо проходят совсем, что связано, вероятно, с иммуносупрессией.
26. Перечислите факторы
риска развития инфекционной дизентерии и способы ее лечения.
Инфекционная дизентерия
|
|
|
|
|
|
ВОЗБУДИТЕЛЬ
|
ФАКТОРЫ РИСКА/НОСИТЕЛИ
ВОЗБУДИТЕЛЯ
|
ЛЕЧЕНИЕ
|
|
|
Campylobacter*
|
Загрязненные
пищевые продукты, вода, сырое молоко, инфицированные люди и животные
|
Эритромицин,
ципрофлоксацин
|
|
|
Salmonella*
(нетифоидная
дизентерия)
|
Пищевые продукты
(молоко, яйца, домашняя птица, мясные продукты), вода, инфицированные люди
|
Ампициллин,
ТМП/СМЗ
|
|
|
Shigella*
|
Пищевые продукты,
вода, инфицированные люди
|
Ципрофлоксацин,
ТМП/СМЗ, ампициллин, тетрациклин
|
|
|
Escherichia
соli
(ЕНЕС)
|
Говядина,
сырое молоко; возбудитель передается при непосредственном контакте с инфицированными
продуктами
|
Симптоматическая
терапия
|
|
|
Aeromonas*
|
Неочищенная
вода
|
ТМП/СМЗ
|
|
|
Plesiomonas
|
Сырые моллюски
|
ТМП/СМЗ
|
|
|
Yersinia
*
|
Пищевые продукты
(изделия из молока), вода
|
ТМП/СМЗ
|
|
|
Entamoeba
histolytica
|
Поездки в
эндемичные области (пищевые продукты, вода, фрукты)
|
Метронидазол
|
|
|
Clostridium
difficilexo
|
Антибиотике-
и химиотерапия
|
Метронидазол,
ванкомицин, лестирамин
|
|
|
|
|
|
|
* При легких и умеренных симптомах
заболевания антибиотикотерапия не требуется. ТМП/СМЗ -триметоприм-сульфаметоксазол.
27. Противопоказаны ли
пациентам с дизентерией препараты, подавляющие двигательную активность
кишки?
Раньше существовала точка
зрения, согласно которой препараты, подавляющие двигательную активность
кишки, такие как дифеноксилат атропина (ломотил) и лопера-мид (имодиум),
противопоказаны пациентам с кровавым поносом. Считалось, что уменьшение
двигательной активности кишки увеличивает время прохождения химуса по кишке
и поддерживает разрастание патогенной микрофлоры. Однако в недавно проведенных
исследованиях установлено, что лоперамид, применяемый вместе с антибиотиками,
уменьшает длительность диареи у пациентов с кровавым поносом, вызванным
Shigella.
Ни у этих пациентов, ни у пациентов с дизентерией, вызванной другими
микроорганизмами, не отмечено никаких побочных эффектов от такого лечения.
Однако у пациентов с дизентерией другой (не шигеллезной) этиологии не отмечено
и явного положительного эффекта. Назначать препараты, подавляющие двигательную
активность кишки, по-прежнему противопоказано детям с дизентерией, т. к.
было отмечено несколько неблагоприятных исходов.
28. Что такое синдром
Рейтера? При наличии каких кишечных инфекций он развивается?
Синдром Рейтера представляет
собой триаду, в которую входят артрит, уретрит и конъюнктивит. В развитии
синдрома Рейтера повинны Salmonella, Shigella, Сатруlobacterjejuni и
Yersinia
enterocolitica. Приблизительно у 80 % пациентов с синдромом Рейтера
выявлен положительный НLА-В27-антиген. Соотношение мужчин и женщин, у которых
развивается синдром Рейтера, составляет 9:1.
29. Какие существуют дифференциально-диагностические
различия между острой инфекционной дизентерией и острым началом воспалительной
болезни кишки, которая стала причиной кровавого поноса?
Клинические симптомы и эндоскопические
признаки при исследовании толстой кишки нередко бывают в этих двух случаях
в значительной степени схожи. При обследовании пациентов с кровавым поносом
с целью ограничения круга заболеваний, с которыми необходимо проводить
дифференциальную диагностику, клиницист должен использовать анамнестические
данные, учитывать потенциальные факторы риска пациента и клинические симптомы,
оценивать результаты эндоскопических и рентгенологических находок, а также
результаты лабораторных данных. Инфекционная дизентерия, вызванная многими
возбудителями, как правило, склонна к самостоятельному разрешению. Если
у пациента имеется клиническая картина дизентерии, которая самостоятельно
не проходит, и, кроме того, при бактериальном посеве кала никакого возбудителя
не обнаружено, то такого пациента необходимо обследовать для выявления
возможной воспалительной болезни кишки.
30. Может ли биопсия слизистой
оболочки кишки, полученная при выполнении гибкой сигмоидоскопии (ректороманоскопии),
помочь дифференцировать острую бактериальную дизентерию от неспецифического
язвенного колита и болезни Крона?
Гистологические признаки
этих трех заболеваний, выявляемые при исследовании био-птата слизистой
оболочки кишки, несколько похожи, поэтому результаты биопсии не имеют 100
% специфичности. Однако при этом существуют и некоторые отличительные признаки.
При наличии острой, склонной к самостоятельному разрешению бактериальной
инфекции при гистологическом исследовании биоптата выявляются отек
слизистой оболочки, нейтрофильная инфильтрация поверхностного слоя собственной
пластинки (lamina propria), отсутствие плазматических клеток в глубоком
слое собственной пластинки, а также сохранение крипт слизистой оболочки
кишки. При гистологическом исследовании биоптата слизистой оболочки кишки
при неспецифическом язвенном колите обнаруживают абсцессы в криптах
(скопление нейтрофильных клеток в просвете крипты), признаки хронического
воспаления, ограниченного слизистой оболочкой и подслизистым слоем, а также
признаки атрофии и, возможно, дисплазии. Наличие гранулем и гранулематозных
образований — признак болезни Крона. Однако отсутствие гранулем
при гистологическом исследовании биоптата не исключает болезни Крона, поскольку
приблизительно у 50 % пациентов с болезнью Крона при гистологическом исследовании
гранулемы обычно не обнаруживаются. Наличие воспаления в подслизистом слое
и признаков местного изъязвления также позволяет заподозрить у такого пациента
болезнь Крона.
31. Каковы отличительные
признаки неспецифического язвенного колита и болезни Крона? Отличительные
признаки неспецифического язвенного колита и болезни Крона
|
|
|
|
|
|
ПРИЗНАКИ
|
БОЛЕЗНЬ КРОНА
|
НЕСПЕЦИФИЧЕСКИЙ
ЯЗВЕННЫЙ КОЛИТ
|
|
|
Симптомы
|
Чаще всего
возникают боли в животе; желудочно-кишечные кровотечения не характерны
|
Диарея с
примесью слизи и крови, схваткообразные боли в животе
|
|
|
Локализация
|
Может поражать
весь желудочно-кишечный тракт от полости рта до заднего прохода
|
Поражает
только толстую кишку
|
|
|
Степень поражения
кишки
|
Островковые
поражения
|
Непрерывное
поражение
|
|
|
Результаты
гистологического исследования
|
Картина трансмурального
воспаления наличие гранулем, локального изъязвления
|
, Картина
воспаления слизистой оболочки, абсцессов и растяжения крипт
|
|
|
Рентгено-
логические данные
|
Признаки
поражения терминальных отделов подвздошной кишки, наличие глубокого изъязвления,
между пораженными областями имеются нормальные гаустры, возможно наличие
стриктур и свищей
|
Признаки
поражения прямой кишки, укорочение толстой кишки, отсутствие гаустр (признак
"свинцовой трубы")
|
|
|
Осложнения
|
Развитие
кишечной непроходимости, свищей, абсцессов, мочекаменной болезни, желчнокаменной
болезни, В12- дефицитной анемии
|
Развитие
кровотечений, токсического мегаколона, рака толстой кишки
|
|
|
|
|
|
|
32. Чем отличается эндоскопическая
картина при неспецифическом язвенном колите от таковой при болезни Крона?
Неспецифический язвенный
колит характеризуется наличием непрерывных распространенных воспалительных
изменений слизистой оболочки толстой кишки, которые проявляются зернистостью
и утратой сосудистого рисунка, наличием эрозий, участков изъязвлений, а
также псевдополипов. Все эти изменения начинаются на уровне анального края
и распространяются в проксимальном направлении на различное расстояние.
Диагноз болезни Крона
ставят
в тех случаях, когда имеют место неравномерное поражение слизистой оболочки
кишки в виде "булыжной мостовой", патологические изменения в перианальной
области, терминальный илеит (если удалось осмотреть дистальные отделы подвздошной
кишки) и сужения (стриктуры) ободочной кишки. Распространенное вовлечение
в патологический процесс слизистой оболочки только толстой кишки не исключает
возможности наличия болезни Крона. Приблизительно в 5-15 % случаев при
эндоскопическом исследовании толстой кишки диагноз установить не удается.
33. Что такое токсический
мегаколон? Каковы факторы риска развития этого состояния?
Токсический мегаколон представляет
собой осложнение колита, проявляющееся дилатацией ободочной кишки и сопутствующей
лихорадкой, тахикардией, лейкоцитозом, анемией и постуральной гипотензией.
Дилатация ободочной кишки развивается вследствие воспалительных изменений,
которые поражают всю стенку толстой кишки, что приводит к утрате сократительной
способности кишки. Пациенты с тяжелым неспецифическим язвенным колитом
и поражением всей толстой кишки (панколи-том) имеют самый высокий риск
развития токсического мегаколона, однако это осложнение может возникнуть
и при любом другом типе тяжелого колита. Толчком к развитию токсического
мегаколона могут стать ирригоскопия, колоноскопия, прием препаратов, снижающих
двигательную активность кишки (лоперамида и дифеноксилата), антихолинергических
препаратов и опиатов.
34. Как лечить неспецифический
язвенный колит?
Начинать лечение пациентов
с неспецифическим язвенным колитом легкой и средней тяжести необходимо
с назначения препаратов, содержащих 5-аминосалицилаты (5-АСК) (сульфапиридин,
мезаламин, олсалазин). При поражениях дистальных отделов толстой кишки
можно назначать клизмы с 5-АСК или стероидными гормонами. При средней тяжести
заболевания, когда пациенты нечувствительны к введению препаратов 5-АСК,
а также при тяжелой степени заболевания необходимо назначать преднизон.
Иммунодепрессанты (6-меркаптопурин, азатиоприн и циклоспорин) можно использовать
у пациентов с колитом, нечувствительных к терапии стероидными гормонами.
Пациентам с тяжелым колитом и токсическим мегаколоном, нечувствительным
к консервативной терапии, а также с тяжелыми кровотечениями, тяжелыми,
не поддающимися терапии внекишечными проявлениями заболевания, с диспла-зией
или опухолью (по результатам биопсии) показано оперативное лечение — удаление
толстой кишки. Варианты оперативного вмешательства — проктоколэктомия с
формированием илеостомии по Бруку или наложением илеоанального анастомоза
(при этом из конечного отдела подвздошной кишки формируется карман, который
сшивается с остатком анального канала на уровне зубчатой линии).
35. Имеются ли различия
в лечении неспецифического язвенного колита и болезни Крона?
При болезни Крона легкой
и средней степени тяжести, локализующейся в области подвздошной и ободочной
кишки, лечение необходимо начинать с введения препаратов 5-АСК. Метронидазол
используется для лечения пациентов с локализацией заболевания в перианальной
области, а также у пациентов с локализацией патологических очагов в подвздошной
и ободочной кишке, не поддающихся терапии препаратами 5-АСК. При отсутствии
эффекта от введения метронидазола, а также пациентам с тяжелой степенью
заболевания назначают преднизон. Если заболевание не поддается лечению
стероидными гормонами, то таким пациентам нужно назначать иммунодепрессанты.
При отсутствии эффекта от консервативной терапии показано оперативное лечение.
Операция должна быть ограничена резекцией пораженного участка кишки. При
болезни Крона не следует накладывать илеоанальных анастомозов вследствие
возможного рецидива заболевания в кармане, сформированном из подвздошной
кишки.
36. Каков механизм действия
сульфасалазина? Каковы его возможные побочные эффекты?
Сульфасалазин представляет
собой азотистое основание сульфапиридина, связанного с 5-АСК. Препарат
проникает в толстую кишку, где бактерии расщепляют азотистую связь, в результате
чего высвобождаются два лекарственных вещества. Хотя точный механизм действия
сульфасалазина неизвестен, предполагается, что его 5-АСК-компонент, внедряясь
в процесс выработки простагландинов в слизистой оболочке толстой кишки,
является активной составляющей препарата.
Наиболее характерные побочные
эффекты, возникающие при приеме сульфасалазина, включают тошноту, диспепсию,
анорексию и головную боль. Кроме того, могут развиваться аллергические
реакции, небольшой гемолиз, недостаточность солей фо-лиевой кислоты и уменьшение
выработки спермы (все эти изменения обратимы).
37. Какие еще препараты
созданы на основе 5-АСК?
К другим препаратам, созданным
на основе 5-АСК, относятся олсалазин, в состав которого входят две молекулы
5-АСК, и мезаланин, который медленно высвобождает 5-АСК. Эти два препарата
не имеют в своем составе сульфокомпонента. Всасывание 5-АСК происходит
в верхних отделах желудочно-кишечного тракта, если только она не связана
с азотистыми соединениями.
38. Каковы внекишечные
проявления воспалительной болезни кишки? Внекишечные проявления воспалительной
болезни кишки
|
|
|
|
|
Ревматологические
|
Периферический
артрит (с поражением крупных суставов) Сакроилеит Анкилозирующий спондилит
|
|
|
Дерматологические
|
Узловатая
эритема Гангренозная пиодермия
|
|
|
Офтальмологические
|
Эписклерит
Увеит
|
|
|
Гепатобилиарные
|
Первичный
склерозирующий холангит Жировая дистрофия печени
|
|
|
Гематологические
|
Железодефицитная
анемия Тромбозы В,2-дефицитная анемия (при болезни Крона) Недостаточность
солей фолиевой кислоты (при лечении сульфасалазином)
|
|
|
|
|
|
39. Существуют ли какие-либо
предрасполагающие факторы развития ишемичес-кого колита?
Большая часть пациентов с
ишемическим колитом — лица либо среднего, либо пожилого возраста, имеющие
в анамнезе атеросклеротическое поражение сердца, крупных и/или периферических
сосудов. К ишемии ободочной кишки может приводить прием некоторых лекарственных
средств, например препаратов наперстянки (дигиталиса), нестероидных противовоспалительных
препаратов, мочегонных средств, вазопрессина и некоторых препаратов, применяемых
для химиотерапии рака. Ишемия толстой кишки — характерное осложнение пластики
аневризмы брюшного отдела аорты. Во время операции возникает ишемия слизистой
оболочки толстой кишки либо вследствие длительного снижения кровотока в
стенке толстой кишки, либо вследствие прекращения кровотока по нижней брыжеечной
артерии.
40. Назовите участок толстой
кишки, в котором чаще всего возникают ишемичес-кие расстройства.
Чаще всего ишемические расстройства
развиваются в левых отделах ободочной кишки (75 %). Далее следуют поперечная
ободочная кишка (15 %) и правые отделы ободочной кишки (5 %). Хотя практически
в любом участке толстой кишки может развиваться ишемия, прямая кишка поражается
достаточно редко благодаря хорошему ее кровоснабжению.
41. Как устанавливают
диагноз ишемического колита?
Клинически заболевание начинается
с внезапных интенсивных болей в животе. Интенсивность кровавого поноса
бывает различной. На экстренных обзорных рентгенограммах органов брюшной
полости можно видеть рисунок слизистой оболочки толстой кишки в виде "отпечатка
большого пальца".
Гибкая сигмоидоскопия
(ректороманоскопия) — основной метод для постановки диагноза ишемического
колита. Прямая кишка поражается крайне редко вследствие наличия в ней очень
хорошего коллатерального кровотока. Выше прямой кишки слизистая оболочка
становится ломкой (хрупкой) и отечной, могут также появляться геморрагические
участки и участки изъязвления, напоминающие таковые при болезни Крона.
Ангиография обычно малоинформативна в диагностике ишемического колита.
Ишемический колит представляет собой заболевание мелких сосудов неокклюзионного
характера, в противоположность ишемии тонкой кишки, которая обычно развивается
вследствие тромбоза или эмболии верхней брыжеечной артерии (окклюзионный
тип). У пациентов с подозрением на наличие ишемического колита ирригоскопия
противопоказана, поскольку перерастяжение кишки при заполнении ее барием
может приводить к увеличению ишемии слизистой оболочки толстой кишки.
42. Как лечить ишемический
колит? Каковы его исходы?
Лечение пациентов с ишемическим
колитом — симптоматическое, параллельно контролируется состояние органов
брюшной полости, выполняются общеклинические анализы крови и постоянное
мониторирование жизненно важных показателей. Кроме того, рекомендуется
назначать антибиотики широкого спектра действия. При ишемическом поражении
толстой кишки существуют три возможных варианта исхода лечения:
1. Состояние пациента прогрессивно
улучшается, и симптомы заболевания исчезают в сроки от нескольких дней
до нескольких недель. Это наиболее часто встречающийся результат лечения.
2. Состояние пациента ухудшается,
ишемия кишки прогрессирует, и развивается инфаркт кишки с перфорацией кишки
и перитонитом.
3. Состояние пациента улучшается,
однако развивается стриктура толстой кишки, которая может протекать бессимптомно,
а может вызывать развитие кишечной непроходимости.
43. Что такое колит "искусственного
заднего прохода"?
Колит "искусственного заднего
прохода" представляет собой воспалительный процесс, развивающийся в том
участке толстой кишки, который выводится на переднюю брюшную стенку для
отведения кала. Такое состояние нередко может развиваться после резекции
сигмовидной кишки по Гартманну. При этом эндоскопическая и гистологическая
картина слизистой оболочки кишки напоминают таковую при неспецифическом
язвенном колите. Подобные же изменения в стенке кишки возникают и после
наложения межкишечных анастомозов при восстановлении непрерывности кишки.
Предложенные теории причины развития такой воспалительной реакции рассматривают
избыточное разрастание нормальной микрофлоры кишки и недостаток поступления
в организм жирных кислот с короткими цепочками, которые синтезируются анаэробными
бактериями и используются в качестве источника энергии для эпителиальных
клеток толстой кишки.
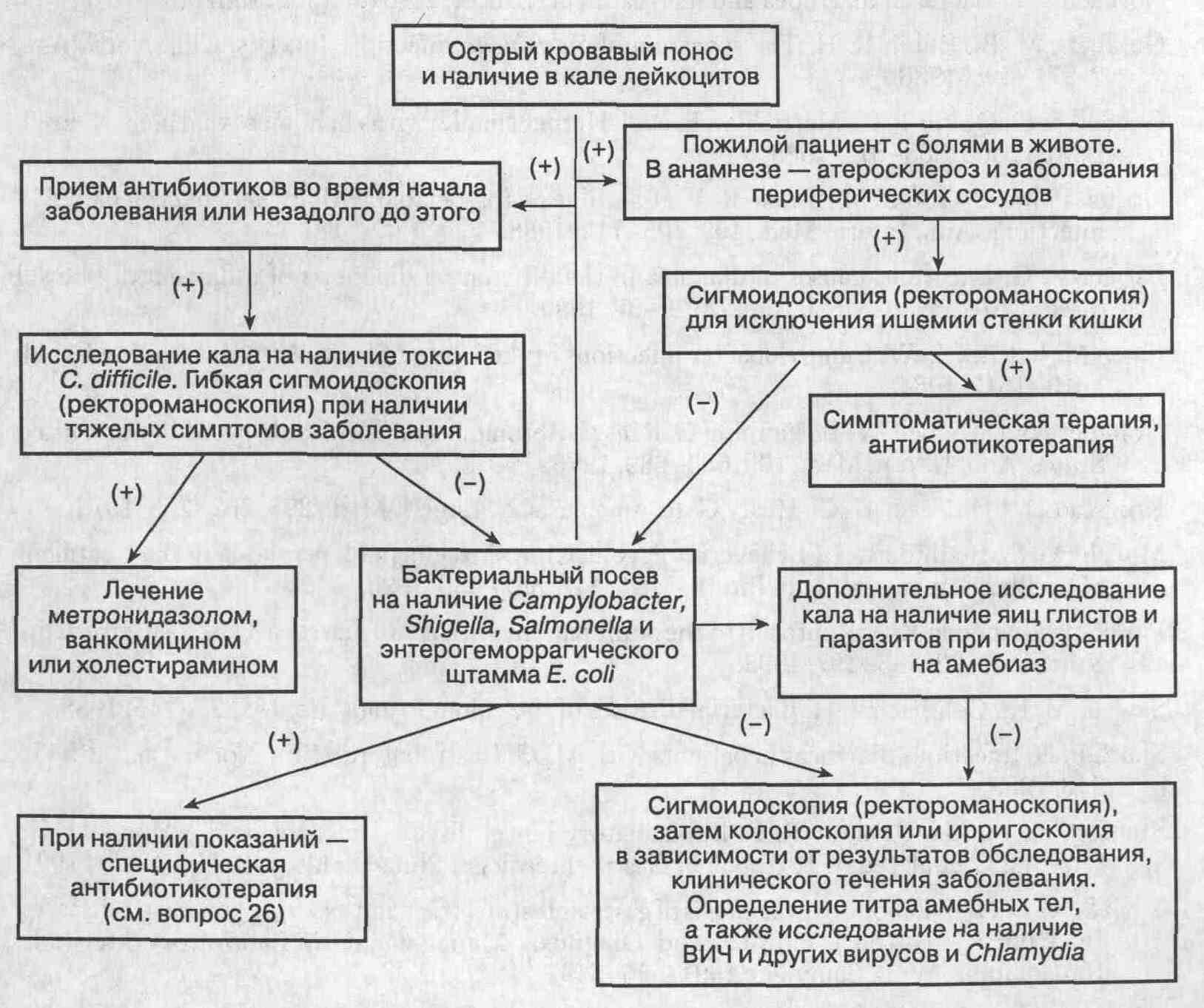
44. Какова схема обследования
пациента с острым кровавым поносом?
45. Перечислите редкие и необычные причины
возникновения острого кровавого поноса.
Кровавый понос, как и многие
другие заболевания, имеет большое количество причин, некоторые из них достаточно
редки.
Редкие причины возникновения кровавого
поноса
|
Поражения
сосудов Болезнь Беше (Bechet) Пурпура Шенлейна-Геноха Узловой периартериит
Болезнь Черджа-Стросса (Churg-Strauss) Гранулематоз Вегенера Криоглобулинемия
Системная красная волчанка Механические причины Инвагинация кишки
|
Неопластические
причины Химиотерапия Реакция отторжения (при трансплантации костного
мозга) Радиационная терапия Гематологические расстройства Серповидно-клеточная
анемия Ятрогенные причины Использование для стерилизации раствора
глютаральдегида
|