ГЛАВА 55. ОБСЛЕДОВАНИЕ ПАЦИЕНТОВ
С ОСТРОЙ БОЛЬЮ В ЖИВОТЕ
1. Дайте клиническое
определение острого живота.
Острый живот представляет
собой клиническое состояние, характеризующееся сильной болью, часто с острым
началом, при которой ограничиваются движения пациента. Если боли в животе
длятся больше 6 ч, необходимо хирургическое вмешательство.
2. Назовите четыре причины,
вызывающие боли в животе.
Напряжение, воспаление, ишемия и новообразования.
3. Назовите три вида болей в животе.
Висцеральная, париетальная и рефлекторная.
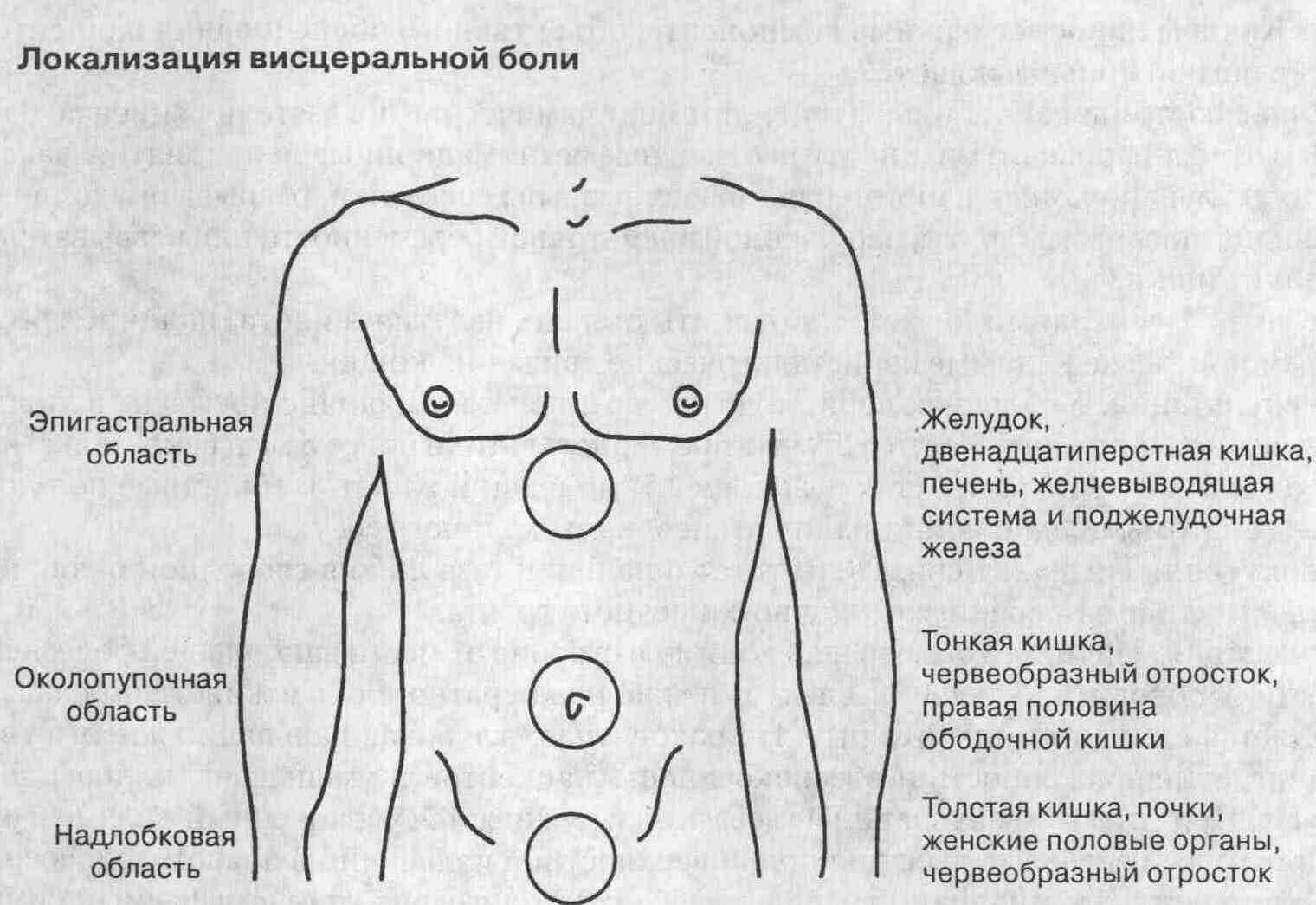
Висцеральная боль возникает в тех
случаях, когда патологические импульсы воздействуют на органы брюшной полости.
Висцеральная боль обычно тупого характера (боль либо схваткообразная, либо
пациенты говорят, что что-то "грызет" или "печет" внутри), и, как правило,
эта боль возникает в стороне от средней линии живота. Точная локализация
висцеральных болей достаточно сложна, поскольку иннервация большинства
внутренних органов мультисегментарна. При этом нередко возникают так называемые
вторичные автономные эффекты, такие как потоотделение, беспокойство, тошнота,
рвота и бледность кожи.
Париетальная боль возникает в тех
случаях, когда патологические импульсы раздражают париетальную брюшину.
Париетальная боль более интенсивна и более точно локализована в области
патологического очага. Париетальная боль также усиливается при кашле и
движении.
Рефлекторная боль возникает в различных
областях, удаленных от места повреждения или патологического очага. Эти
области иннервируются теми же нейросегмента-ми, что и пораженный орган.
Например, при воспалении желчного пузыря боль может иррадиировать в правую
лопатку, а при локализации патологического очага в поджелудочной железе
— в спину.
4. Каким образом характер болей в животе
помогает поставить диагноз? Классификация болей по скорости развития
|
Интенсивные,
мучительные боли, возникающие мгновенно
|
Инфаркт миокарда
Перфоративная язва Разрыв аневризмы крупного сосуда Желчные или почечные
колики (при отхождении камней)
|
|
|
Быстро возникающие
(в течение нескольких минут) интенсивные боли постоянного характера
|
Острый панкреатит
Полная кишечная непроходимость Тромбоз мезентериальных сосудов
|
|
|
Постепенно
возникающая, постоянная боль (может длиться часами)
|
Острый холецистит
Дивертикулит Острый аппендицит
|
|
|
Интермиттирующая
и коликообразная боль (может длиться часами)
|
Подострый
панкреатит на ранних стадиях развития Механическая тонкокишечная непроходимость
|
|
5. Каковы наиболее важные компоненты
объективного обследования пациентов с острой болью в животе?
Общее состояние. Стабильны
или нет гемодинамические показатели пациента? Необходимо ли проводить пациенту
неотложные реанимационные мероприятия и экстренную лапаротомию, например
по поводу разрыва селезенки, разрыва опухоли печени или аневризмы аорты,
нарушенной внематочной беременности или разрыва брыжейки кишки?
Осмотр. Необходимо визуально
оценить степень вздутия живота, наличие грыж, шрамов, а также видимые перистальтические
движения кишки. Аускультация. Усиленная перистальтика предполагает наличие
преграды в кишке (кишечной непроходимости); отсутствие перистальтики более
3 мин свидетельствует о наличии перитонита (так называемый "молчащий живот");
обширные подкожные гематомы предполагают наличие аневризмы крупного сосуда.
Перкуссия. Тимпанит свидетельствует о наличии газа либо в свободной брюшной
полости, либо в просвете желудочно-кишечного тракта.
Пальпация. Начинать осмотр
необходимо в стороне от места наибольшей болезненности. Проводить пальпацию
следует нежно и аккуратно. Боль в животе при кашле является симптомом перитонита.
В таких случаях глубокая пальпация живота увеличивает напряженность и обеспокоенность
пациентов и уменьшает их доверие к врачу. При глубокой пальпации не всегда
обнаруживается увеличенный желчный пузырь. Боль и задержка дыхания при
поверхностной пальпации в правом подреберье свидетельствуют о наличии воспаления
желчного пузыря — так называемый симптом Мерфи (Murphy).
Боли при пальпации живота
на ограниченном участке предполагают наличие местного перитонита, например
при остром аппендиците, холецистите, дивертикулите. Объективные признаки,
выявляемые во время обследования живота при ишемии или инфаркте внутренних
органов, как правило, не соответствуют интенсивности болей в животе.
Влагалищное исследование
и пальцевое исследование прямой кишки. Эти исследования необходимо выполнять
у любого пациента с болями в животе. Болезненность при пальцевом исследовании
прямой кишки иногда может быть единственным симптомом тазового аппендицита,
дивертикулита или заболеваний женских половых органов. Для исключения гинекологической
или акушерской патологии очень важно выполнять бимануальное исследование.
Psoas-симптом (симптом поясничной
мышцы). Пациент лежит на спине, ноги его находятся в положении полного
разгибания, и в таком положении пациента просят поднять ноги. При этом
при воспалении поясничной мышцы (т. psoas) (например при остром
аппендиците) возникают боли.
Запирательный симптом (симптом
запирательной мышцы). При выполнении этого теста бедра пациента сгибают
под прямым углом к туловищу и затем ноги ротируют (поворачивают) кнаружи.
Возникающая при этом боль свидетельствует о воспалении внутренней запирательной
мышцы (т. obturatorius internus), например при тубо-овариальном
абсцессе или тазовом аппендиците.
6. Какие лабораторные анализы необходимо
выполнять у пациентов с острой болью в животе?
Хотя результаты лабораторных
исследований нередко позволяют подтвердить развитие болезни, часто они
не могут помочь в выявлении и локализации причины болей в животе.
• Общеклинический анализ
крови: повышение количества лейкоцитов свидетельствует о воспалении; однако
отсутствие лейкоцитоза может наблюдаться и на ранних стадиях развития воспалительного
процесса. Низкое гематокритное число при нормальных цифрах МVС предполагает
наличие острой кровопоте-ри, в то время как низкое гематокритное число
с низким МVС говорит о наличии железодефицитной анемии при хроническом
желудочно-кишечном кровотечении или синдроме мальабсорбции.
• Повышение концентрации
сывороточной амилазы до 500 ME и более предполагает наличие острого панкреатита,
однако этот анализ является неспецифическим. Повышение концентрации липазы
более специфично для острого панкреатита.
• Повышение концентрации
печеночных ферментов может свидетельствовать о наличии заболеваний печени
или желчевыводящей системы. Повышение концентрации аминотрансфераз (ACT
или АЛТ) является признаком поражения гепатоцитов. Концентрация щелочной
фосфатазы или гамма-глутаминтрансферазы повышается при заболеваниях желчевыводящей
системы. Концентрация общего билирубина выше 30 мг/л наблюдается при нарушении
проходимости общего желчного протока или сопутствующего внутрипеченочного
холестаза.
• Признаки пиурии в общем
анализе мочи свидетельствуют о наличии инфекции мочевыводящих путей, однако
пиурия может наблюдаться и при нефролитиазе и даже при тазовом аппендиците.
• Биохимический анализ крови
помогает оценить общее состояние здоровья пациента, выяснить, имеются ли
у него гипергликемия, ацидоз или электролитные нарушения.
• Тест на наличие беременности
(b-HCG-тест) необходимо выполнять у всех женщин детородного возраста.
• Необходимо исследование
кала на скрытую кровь.
• ЭКГ выполняют у пациентов
с подозрением на инфаркт миокарда, а также у всех пациентов старше 50 лет.
7. Какие рентгенологические исследования
необходимо выполнять у пациентов с острой болью в животе?
Выбор рентгенологических
исследований зависит от предварительного клинического диагноза и возможности
тех или иных методов подтвердить этот клинический диагноз.
• Обзорная рентгенография
органов брюшной полости — быстровыполнимый, легкодоступный метод. Она может
быть произведена у постели пациента. Обзорная рентгенография органов брюшной
полости позволяет с большой долей вероятности диагностировать острую кишечную
непроходимость и перфорацию полого органа. Иногда на обзорных рентгенограммах
можно выявить желчно- и мочекаменную болезнь (1/3
камней желчного пузыря и 2/3 камней почек являются
рентгеноконтрастными) или разрыв аневризмы брюшного отдела аорты (при обнаружении
обызвествленных стенок аорты и инфильтративного образования). Свободный
газ в брюшной полости лучше всего выявляется при положении пациента на
левом боку (см. гл. 72).
• Ультразвуковое сканирование
органов брюшной полости является быстровыполнимым, атравматичным методом
диагностики и может быть произведено у постели пациента. Недостатками ультразвукового
сканирования являются зависимость результата исследования от опыта врача,
выполняющего это исследование, а также относительная малоинформативность
метода у пациентов, страдающих ожирением, или при наличии большого количества
газа в кишке. Ультразвуковое сканирование — прекрасный метод для оценки
состояния желчного пузыря, желчных протоков, печени, почек и червеобразного
отростка (см. гл. 74).
• Компьютерная томография
брюшной полости обеспечивает детальный осмотр внутренних органов. Однако
компьютерная томография является достаточно дорогостоящим методом, требует
транспортировки пациента к томографу и не всегда легко доступна. Обычно
для выполнения компьютерной томографии необходимо внутривенное или пероральное
введение контрастных веществ, что обеспечивает лучший осмотр поджелудочной
железы (см. гл. 74).
• HIDA-сканирование — наиболее
точный тест для диагностики острого холецистита (см. гл. 74).
8. Боль в животе иногда
приводит клиницистов в замешательство. Какие из вне-брюшинных заболеваний
могут вызывать боль в животе?
Заболевания органов грудной
клетки. Пневмония, эмболия легочной артерии, пневмоторакс, инфаркт или
ишемия миокарда, спазм или перфорация пищевода. Неврогенные заболевания.
Сухотка спинного мозга, корешковые боли (сдавление спинного мозга опухолью,
абсцессом, межпозвонковыми дисками), опоясывающий лишай. Метаболические
нарушения. Уремия, порфирия, острая надпочечниковая недостаточность.
Гематологические нарушения.
Серповидно-клеточная анемия, гемолитическая анемия, пурпура Шенлейна-Геноха.
Токсины. Укусы насекомых
(укусы некоторых насекомых вызывают развитие панкреатита), отравление свинцом.
9. Каковы наиболее частые
причины острых болей в животе у беременных?
Острый аппендицит; кисты
яичника, осложненные перекрутом, разрывом и кровотечением; заболевания
желчного пузыря.
10. Если во время лапаротомии,
выполненной у беременной по поводу подозрения на острый аппендицит, обнаружен
неизмененный червеобразный отросток, следует ли его удалять?
Нет, не следует. Удаление
нормального червеобразного отростка увеличивает риск возникновения выкидыша
в Ь раза.
11. Каковы наиболее часто
встречающиеся причины острых болей в животе в пожилом возрасте?
Заболевания желчевыводящей
системы — причина острых болей в животе у 25 % всех пациентов пожилого
возраста, госпитализированных в хирургическое отделение. Далее следуют
острая кишечная непроходимость, ущемленная грыжа и острый аппендицит.
12. Какие симптомы помогают
установить диагноз острого аппендицита?
Если тошнота, рвота или понос
возникают раньше болей в животе, то считается, что это не характерно для
острого аппендицита. Обычно острый аппендицит начинается с болей, которые
часто сопровождаются анорексией (снижением аппетита), тошнотой и, иногда,
однократной рвотой. У любого пациента с болями в животе при дифференциальной
диагностике прежде всего необходимо исключить острый аппендицит (естественно,
при отсутствии в анамнезе аппендэктомии). Постановка диагноза острого аппендицита
при типичной клинической картине требует только тщательно собранного анамнеза
и объективного обследования. Лабораторные и рентгенологические исследования
являются вспомогательными.
13. Опишите некоторые
атипичные формы острого аппендицита.
При ретроцекальном и ретроилеальном
расположении червеобразного отростка очаг воспаления (собственно червеобразный
отросток) находится на определенном расстоянии от передней брюшной стенки
и огражден от нее другими органами. При этом боль нередко бывает менее
выраженной, а находки при объективном обследовании пациента по преимуществу
бывают необычными. Симптомы и объективные признаки острого аппендицита
у пожилых людей, как правило, выражены очень слабо. Боль в животе у них
часто незначительная, лихорадка умеренная, число лейкоцитов в периферической
крови нередко нормально. В таких случаях при имеющемся подозрении на острый
аппендицит хирург должен быть более активным.
14. Опишите возможные
ультразвуковые находки при остром аппендиците.
При ультразвуковом сканировании
червеобразный отросток обнаруживается в виде округлого образования с анэхогенным
просветом, окруженным гипоэхогенной и утолщенной (> 2 мм) стенкой. Такие
находки наряду с усилением болей при сдавлении этой области датчиком имеют
диагностическую ценность до 95 %, а избежать напрасной операции при отсутствии
острого аппендицита ультразвуковое сканирование позволяет в 97 % случаев.
15. Каков показатель обнаружения
нормального червеобразного отростка при выполнении лапаротомии при подозрении
на острый аппендицит? Как часто в таких ситуациях выявляется другая причина
острых болей в животе?
Так называемая ложноотрицательная
лапаротомия (при которой обнаруживается неизмененный червеобразный отросток)
имеет место в 10-20 % случаев. Приблизительно в 30 % из этих случаев выявляется
какая-либо другая причина болей в животе, например брыжеечный лимфаденит,
воспаление дивертикула Меккеля, дивертикулит слепой кишки, воспалительные
заболевания органов малого таза, эктопическая беременность и илеит.
16. Какой диагностический тест считается
наилучшим для обследования пациентов с синдромом иммунодефицита, у которых
возникли острые боли в животе?
Вследствие того что у пациентов
с синдромом иммунодефицита существует очень большое число причин для возникновения
болей в животе, компьютерная томография органов брюшной полости у них является
наилучшим диагностическим тестом.
17. Каковы главные признаки нарушенной
трубной беременности?
• Аменорея или скудные месячные.
• Боли в животе и в области
малого таза.
• Односторонний болезненный
опухолевидный инфильтрат в области придатков.
• Симптомы кровопотери.
18. Каковы симптомы острой тонкокишечной
непроходимости?
• Тошнота и рвота.
• Неотхождение газов.
• Имеющиеся в анамнезе операции
на органах брюшной полости либо наличие грыж.
• Схваткообразные боли в
животе (болевые приступы возникают каждые 10 мин, если препятствие локализуется
в тощей кишке, и каждые 30 мин, если препятствие находится в подвздошной
кишке).
19. Каковы главные характеристики толстокишечной
непроходимости?
• Возрастной показатель большей
части пациентов превышает 50 лет.
• Схваткообразные боли в
нижних отделах живота с постепенным началом.
• Один из основных признаков
— вздутие живота.
• На рентгенограммах — расширенные
участки толстой кишки с гаустрами, которые отличают ее от тонкой кишки.
• Важность результатов ректороманоскопии
или ирригоскопии.
• Причинами развития острой
толстокишечной непроходимости обычно являются обтурирующая опухоль толстой
кишки либо заворот слепой или сигмовидной кишки.
20. Каковы клинические характеристики
острого дивертикулита?
• Возрастной показатель большей
части пациентов превышает 50 лет.
• Локализованная боль в
левых нижних отделах живота.
• Пальпируемое опухолевидное
образование в левом нижнем квадранте живота.
21. Каковы клинические симптомы острого
холецистита?
• У пациентов нередко имеются
в анамнезе эпизоды умеренных болей в верхних отделах живота.
• Боли в животе обычно возникают
после приема пищи, особенно вечером после приема большого количества пищи.
• Интенсивность болей обычно
постепенно возрастает в течение 20-30 мин и затем держится на постоянном
уровне.
• Боли в животе продолжаются
более 1-2 ч и обычно сопровождаются воспалением стенки желчного пузыря.
• Сопутствующая тошнота
возникает в 90 %; рвота может предшествовать началу болей в 50-80 % случаев.
• Часто имеется иррадиация
болей в спину, в 10 % случаев боли иррадиируют в правую лопатку.
• Нередко присоединяется
невысокая лихорадка.
• Обычно у пациентов имеется
болезненность в правом подреберье; усиление болей при легкой пальпации
в правом верхнем квадранте живота и задержка дыхания на вдохе (симптом
Мерфи) являются симптомом острого холецистита.
• Диагностические тесты
включают HIDA-сканирование или ультрасонографию.
22. С какими заболеваниями
необходимо проводить дифференциальную диагностику при подозрении на острый
холецистит?
• Заболевания печени — алкогольный
гепатит, метастатическое поражение печени, синдром Фитца-Хью-Куртиса, застойная
гепатопатия.
• Заболевания поджелудочной
железы — панкреатит, ложные кисты поджелудочной железы.
• Заболевания желудочно-кишечного
тракта — язвенная болезнь, осложненная или неосложненная перфорацией язвы,
острый аппендицит (ретроцекальный).
• Заболевания почек — пиелонефрит,
почечная колика.
• Заболевания легких — пневмония,
эмболия легочной артерии, эмфизема легких.
• Заболевания сердца — инфаркт
миокарда, перикардит.
• Опоясывающий лишай.
23. В каких случаях пациентам
с острым животом показано оперативное лечение?
В тех случаях, когда хирург
поставил диагноз заболевания, которое может быть излечимо только операцией,
показано хирургическое вмешательство.